Гиперпаратиреоз - причины появления, симптомы заболевания, диагностика и способы лечения

Гиперпаратиреоз
Гиперпаратиреоз – эндокринное заболевание, в основе которого лежит избыточная продукция паратгормона околощитовидными железами.
Согласно статистике, заболеваемость гиперпаратиреозом среди женщин регистрируется в 2-3 раза чаще, чем у мужчин, и, как правило, в возрасте 25-50 лет.
Причины появления гиперпаратиреоза
Первичный гиперпаратиреоз – эндокринное заболевание, характеризующееся избыточной секрецией паратгормона при уровне кальция, находящемся на пределе нормы, или повышенном уровне кальция крови вследствие первичной патологии паращитовидных желез. В 80-85% случаев это обусловлено наличием аденомы – гормонально активной доброкачественной опухоли, в 15-20% случаев – аденомами или гиперплазией (увеличением) паращитовидных желез, в 1-5% – раком этих желез.
В 90-95% случаев заболевание является спорадическим (редко встречающимися), около 5-10% составляют наследственные формы.
Вторичный гиперпаратиреоз – состояние, характеризующееся увеличением функциональной активности паращитовидных желез, которая может быть вызвана различными заболеваниями желудочно-кишечного тракта, повышенной экскрецией кальция почками, а также приемом некоторых медикаментозных препаратов, которые приводят к нарушению фосфорно-кальциевого обмена (хроническому снижению кальция, магния, дефициту витамина Д).
Отсутствие адекватного лечения этих заболеваний приводит к компенсаторной гиперплазии паращитовидных желез.
Третичным называют гиперпаратиреоз, при котором возникает состояние так называемой автономной функции ткани паращитовидных желез, а также гиперпаратиреоз, который сохраняется или развивается после трансплантации почки.

Классификация заболевания
Гиперпаратиреоз подразделяют на первичный, вторичный и третичный.
- на бессимптомный (ранее его называли мягким), когда больные не предъявляют каких-либо жалоб, а подозрение на заболевание возникает на этапе рутинного скрининга кальция,
- симптомный (манифестный), который характеризуется изменениями костной ткани и нарушениями работы внутренних органов,
- гиперкальциемический вариант характеризуется повышенным уровнем кальция в крови в сочетании с повышенным уровнем паратгормона,
- нормокальциемический вариант, для которого характерен неизменно высокий уровень общего и ионизированного кальция в сыворотке крови в сочетании со стойким повышением уровня паратгормона, но в отсутствии очевидных причин вторичного гиперпаратиреоза.
Клинические проявления гиперпаратиреоза обусловлены повышением уровня кальция.
Легкая гиперкальциемия (общий кальций 3–3,5 ммоль/л) при хронизации процесса может протекать с минимальной симптоматикой. В случае быстро прогрессирующей гиперкальциемии появляются такие симптомы, как учащенное мочеиспускание, дегидратация, снижение аппетита, тошнота, мышечная слабость. У пациентов с тяжелой гиперкальциемией (общий кальций сыворотки крови >3,5 ммоль/л) отмечается высокий риск гиперкальциемического криза — тяжелого жизнеугрожающего состояния, остро развивающегося на фоне резкого повышения уровня кальция в крови.
Поражение внутренних органов при гиперпаратиреозе характеризуется неспецифической симптоматикой и постепенным началом.
У пациентов обнаруживаются пептические язвы пищевода, желудка, 12-перстной кишки, склонные к кровотечениям, обострениям, рецидивам, а также признаки поражения желчного пузыря и поджелудочной железы. Развивается полиурия – увеличение объема выделяемой мочи на фоне уменьшения ее плотности, появляется неутолимая жажда.
На поздних стадиях гиперпаратиреоза велик риск развития почечной недостаточности.Повышение уровня кальция в сыворотке крови приводит к его отложению в стенке сосудов, органах и тканях (кальцинозу). Кальциноз чреват сбоями в работе клапанного аппарата сердца, повышением артериального давления, возникновением приступов стенокардии (болей за грудиной) при физической нагрузке. Синдром красного глаза свидетельствует о том, что происходит кальцификация (отложение солей кальция) конъюнктивы и роговицы глаз.
Изменения в костной ткани выявляют примерно у 50% больных гиперпаратиреозом. Об их наличии могут свидетельствовать боли в костях и суставах (чаще в мелких суставах кистей, стоп, позвоночнике), нарушение осанки, избыточная подвижность в суставах, патологические переломы, мышечная боль и слабость вплоть до атрофии мышц, подагра и псевдоподагра, артрит.
Долгое время единственными проявлениями болезни могут быть психоневрологические расстройства, которые включают в себя общую слабость, недомогание, потерю аппетита, вялость, депрессию, быструю психическую истощаемость, раздражительность, плаксивость, сонливость днем, нарушение сознания. В некоторых случаях (особенно у пожилых пациентов) врачи отмечают нарушение когнитивных функций.
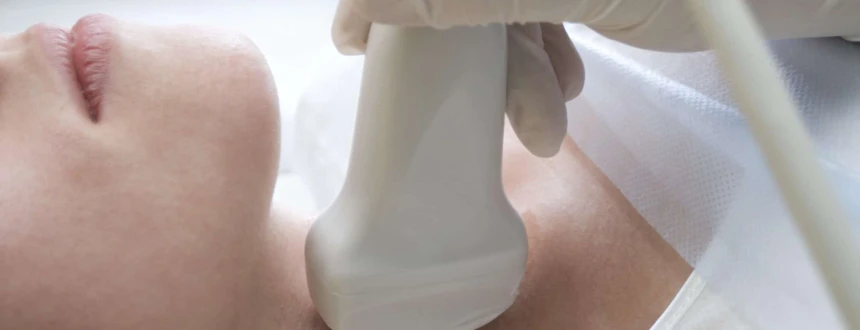
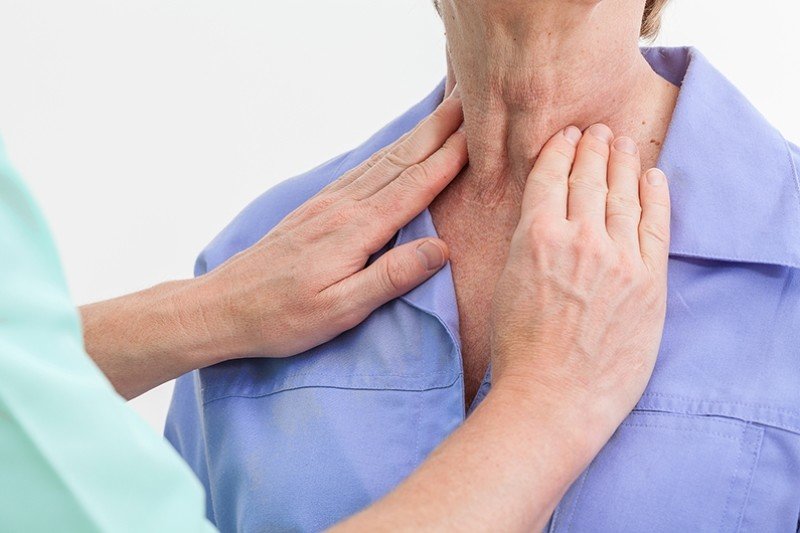
Диагностика гиперпаратиреоза
Диагностика гиперпаратиреоза начинается с опроса пациентов с целью выявления клинических проявлений заболевания. Затем врач оценивает походку, состояния мышц и скелета.
Для подтверждения диагноза необходимы лабораторные и инструментальные обследования:
- биохимическое исследование крови: кальций общий и кальций ионизированный, фосфор, щелочная фосфатаза, креатинин и мочевина для оценки функции почек,
Кальций общий (Ca, Calcium total) A09.05.032 (Номенклатура МЗ РФ, Приказ №804н) Общий кальций – это основной компонент костной ткани и важнейший биогенный элемент, обладающий важными структурными.
"