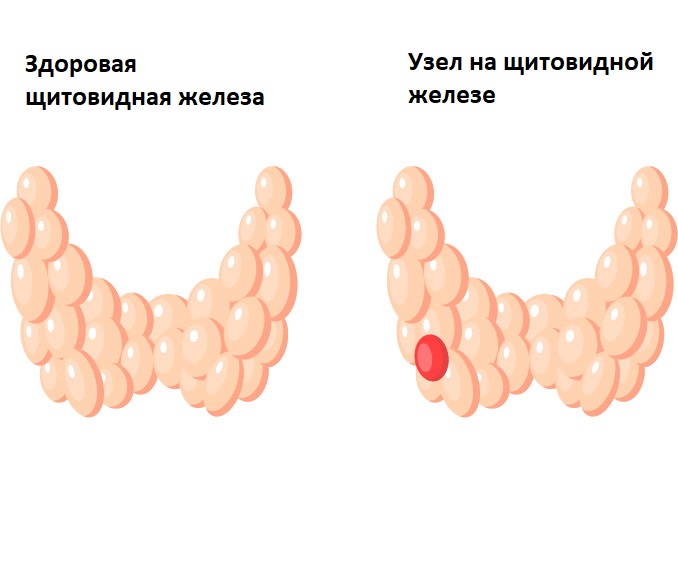
Нетоксический многоузловой зоб 1 степени его лечение: Узловой нетоксический зоб.

Нетоксический многоузловой зоб 1 степени его лечение: Узловой нетоксический зоб
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Узловой нетоксический зоб: причины появления, симптомы, диагностика и способы лечения.

Определение
Узловой нетоксический зоб – это заболевание, характеризующееся диффузным и/или узловым увеличением щитовидной железы. Диффузные формы зоба чаще встречаются у детей, подростков и лиц детородного возраста. Узловые — в старшей возрастной группе. Зоб называют нетоксическим, если щитовидная железа функционирует нормально (эутиреоз), т.е. концентрация тиреоидных гормонов в крови не изменяется либо снижается незначительно. Кроме того, при узловом нетоксическом зобе отсутствуют воспаление и опухолевый процесс.
Распространенность заболевания в различных регионах России варьирует от 5,2 до 70% и в среднем по стране составляет 31%. У женщин зоб развивается в 2-3 раза чаще, чем у мужчин.

Причины появления зоба
В подавляющем большинстве случаев (90%) причиной узлового нетоксического зоба становится дефицит йода. Недостаточное потребление этого микроэлемента (менее 150-300 мкг в сутки) приводит к снижению выработки тиреоидных гормонов, что вызывает повышение секреции тиреотропного гормона (ТТГ). Этот гормон, стимулируя пролиферацию клеток тиреоидного эпителия (увеличение их количества) и влияя тем самым на разрастание щитовидной железы, до определенного момента способен обеспечивать необходимый уровень секреции тиреоидных гормонов. Скопление клеток в отдельных очагах приводит к образованию узлов.
Кроме дефицита йода в диффузном увеличении щитовидной железы могут быть задействованы и другие факторы. Важную роль в развитии нетоксического зоба играет наследственность: например, низкий порог чувствительности к недостатку йода, несостоятельность ферментативной системы, отвечающей за синтез тиреоидных гормонов.
Определенное значение в развитии зоба имеет бактериальная и вирусная инфекция (примерно у 50% больных с зобом регистрируется хронический тонзиллит).
К другим причинам относят курение, прием некоторых лекарственных препаратов, экологические факторы.
Классификация заболевания
Классификация по МКБ-10
- Нетоксический одноузловой зоб.
В зависимости от характера изменений в железе выделяют следующие типы нетоксического зоба:
- Эутиреоидный диффузный зоб – равномерная гипертрофия щитовидной железы без изменения ее функциональной активности. Объем железы увеличивается на 18-25 мл.

Нетоксический одноузловой зоб – неопухолевая патология, характеризующаяся очаговым разрастанием клеток. В железе формируется один узел, заключенный в соединительнотканную оболочку (инкапсулированный узел).
Классификация по степени увеличения щитовидной железы (метод пальпации)
0-я степень – зоб отсутствует, узлы не отмечаются.
1-я степень – разрастания железы прощупываются, но при обычном положении шеи они не видны.
2-я степень – узлы не только прощупываются, но и вызывают видимую деформацию шеи.

Симптомы зоба
Узловой нетоксический зоб развивается медленно и часто в течение многих лет остается незамеченным, поскольку отсутствуют симптомы нарушений функции щитовидной железы. В подавляющем большинстве случаев в условиях легкого и умеренного йодного дефицита пальпаторные изменения щитовидной железы обнаруживают лишь при целенаправленном обследовании.
В единичных случаях у больного возникают жалобы на головные боли, повышенную утомляемость и сниженную работоспособность.
По мере увеличения узловых образований нарастает симптоматика заболевания: из-за сдавливания окружающих щитовидную железу анатомических структур (компрессионного синдрома) отмечаются одышка, кашель, нарушение глотания, затрудненное дыхание и приступы удушья, ощущение кома в горле, осиплость голоса.
При загрудинном расположении узла, в случае многоузлового зоба, а также зоба больших размеров может отмечаться деформация шеи, иногда за счет сдавления вен – их набухание.
При развитии болезни в детском возрасте нередко обнаруживают аритмию, перепады артериального давления, отставание в росте и развитии, частые простудные заболевания.

Диагностика зоба
Клиническое обследование
Клиническое обследование подразумевает подробный сбор анамнеза, включая семейный. Пальпаторно врач может обнаружить узлы, как правило, более 1 см.
С целью определения функции щитовидной железы назначают ее скриниговое исследование, включающее показатели свободного тироксина, тиреотропного гормона, а также определяющее наличие антител к тиреоидной пероксидазе.
При наличии крупных узлов щитовидной железы может быть назначена тонкоигольная биопсия с аспирацией.
Ультразвуковая диагностика – самый распространенный метод визуализации щитовидной железы и ее патологии. Кроме того, УЗИ используют с целью принятия решения о проведении биопсии.
Большинству пациентов с узловым нетоксическим зобом при отсутствии нарушения функции щитовидной железы, косметического дефекта и компрессионного синдрома рекомендуется динамическое наблюдение: определение ТТГ (1 раз в год), УЗИ щитовидной железы (1 раз в год или реже).

Пациентам с образованиями щитовидной железы менее 1 см, но с подозрительными ультразвуковыми признаками УЗИ следует делать 1 раз в 6–12 мес.
К каким врачам обращаться
Заподозрить наличие заболевания щитовидной железы может любой врач, особенно на стадии, когда изменения уже визуализируются. Однако назначает терапию и ведет динамическое наблюдение
врач-эндокринолог.
Лечение нетоксического зоба
Узловой нетоксический зоб обычно развивается очень медленно, оставаясь бессимптомным. При отсутствии быстрого роста и сопутствующих ему состояний (дисфагии, шумного или затрудненного дыхания, кашля) лечение, как правило, не требуется. Терапия необходима, если присутствуют рост всей железы или конкретного узла, тиреотоксикоз, сжатие трахеи или пищевода.
Консервативное лечение
Лечение левотироксином назначают только молодым пациентам при небольшом увеличении щитовидной железы и узлах диаметром < 3-4 см. Цель лечения — сдерживание ТТГ в диапазоне 0,1-0,4 мМЕ / л.

Чрескожная инъекция этанола в узел оправдана только при единичных узлах и требует чрезвычайно тщательного исключения рака.
Применение радиоактивного йода демонстрирует наибольшую эффективность у пациентов в возраст > 40-60 лет, при большом размере зоба (> 60 мл), при наличии противопоказаний к хирургической операции, после тщательного исключения рака щитовидной железы и риска значительного сужения дыхательных путей. Позволяет уменьшить объем зоба в среднем на 40%.
Показаниями для хирургического лечения является подозрение на озлокачествление узла, большой зоб (обычно > 60 мл), сжимающий дыхательные пути, загрудинный зоб (независимо от сжатия дыхательных путей).
Профилактика нетоксического зоба
Базовым методом профилактики является употребление в пищу йодированной поваренной соли. В определенные периоды жизни (в детстве, в подростковом периоде, во время беременности и кормления грудью) потребность в этом микроэлементе возрастает, поэтому организм нуждается в регулярном дополнительном приеме физиологических доз йода.

Рекомендуемые нормативы потребления йода, разработанные ВОЗ, зависят от возраста и физиологических особенностей и составляют 90 мкг в сутки для детей от 0 до 59 мес. , 120 мкг в сутки для детей 6–12 лет, 150 мкг в сутки для подростков и взрослых, 250 мкг в сутки для беременных и кормящих женщин.
- Клинические рекомендации. Диагностика и лечение (много)узлового зоба у взрослых. Общественная организация «Российская ассоциация эндокринологов». 2016.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом
Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
Зоб щитовидной железы, лечение, удаление зоба щитовидной железы, цена в СПб

Узловой зоб щитовидной железы – ситуация, при которой выявляются объемные образования (узлы). Узлы могут обнаружиться при пальпации (ощупывании шеи) или при инструментальных методах диагностики (чаще всего, ультразвуковом исследовании шеи).
Доброкачественные:
Злокачественные:
- рак щитовидной железы — папиллярный, фолликулярный, медуллярный, анапластический,

В случае выявления в щитовидной железе двух и более узлов используется термин «многоузловой зоб щитовидной железы». В зависимости от функционирования щитовидной железы, зоб может быть нетоксический (гормонов вырабатывается нормальное количество) или токсический (гормонов щитовидной железой вырабатывается больше нормы).
Узловой зоб является наиболее распространенной патологией щитовидной железы, при этом чаще всего (около 90%) узловые образования представляют собой коллоидный узел, который не является опухолевым заболеванием. В данном разделе будут обсуждаться доброкачественные коллоидные узлы.
Причины возникновения зоба щитовидной железы
Причина возникновения коллоидного зоба в настоящее время не известна. Учитывая увеличение его распространенности с возрастом (у лиц пожилого возраста достигает 40%), узловой коллоидный зоб часто рассматривается как возрастная трансформация щитовидной железы.

Основным предрасполагающим фактором в настоящее время считается хроническая нехватка йода в пище. Замечено, что в странах, где не проводится йодирование соли, частота выявления узлов значительно выше, чем в странах, проводящих йодную профилактику. В то же время распространенность зоба значительна и в регионах с достаточным потреблением йода. Дефицит йода способствует увеличению количества клеток щитовидной железы («производственных площадей» щитовидной железы), захватывающих йод и вырабатывающих гормоны щитовидной железы. Среди этих клеток происходит накопление коллоида (продукта клеток щитовидной железы, из которого впоследствие образуются гормоны щитовидной железы). Со временем, коллоида становится больше, железа все больше увеличивается. Указанное увеличение щитовидной железы может быть равномерно распространено по всей ткани (диффузный зоб), однако, значительно чаще имеются очаговые, локальные изменения, из которых формируются узлы, и тогда речь идет об узловом зобе. Определенное значение имеет и наследственность. Известно, что у родственников пациентов с заболеваниями щитовидной железы вероятность выявления узлов повышена. Это касается как доброкачественных узлов, так и злокачественных опухолей.
Диагностика:
- УЗИ щитовидной железы,

КТ шеи (при подозрении на загрудинное распространение узлов или сдавление трахеи и пищевода узлами).
Лечение зоба щитовидной железы

Подавляющее количество коллоидных узлов не требует никакого лечения. Пациенты с такими узлами наблюдаются, раз в год сдают кровь на гормоны и выполняют ультразвуковое исследование шеи. Оперативное лечение может быть рекомендовано пациентам, у которых узлы начинают оказывать давление на окружающие органы (при этом возникают нарушения дыхания или глотания, хрипота), при загрудинной локализации узлов, а также при возникновении у пациента повышения уровня гормонов щитовидной железы из-за избыточной их выработки (тиреотоксикоз). Иногда приходится оперировать пациенток, желающих избавиться от косметического дефекта, когда узел на шее виден невооруженным глазом. При этом размер узла не играет важной роли. У одной пациентки узел диаметром 2 см, расположенный на передней поверхности трахеи, будет отчетливо виден и может вызывать неприятные ощущения, поперхивания, у другой же пациентки узел размером 4 см, расположенный в боковых отделах щитовидной железы, не будет вызывать никаких жалоб. Среди всех методов лечения узлов щитовидной железы оперативное лечение является наиболее радикальным. Только операция может гарантировать, что узел, являющийся источником жалоб пациента, будет полностью удален. Обычно операция проводится в объеме либо удаления одной доли щитовидной железы, либо ткань щитовидной железы удаляется полностью (тиреоидэктомия). При поражении узлами одной доли щитовидной железы удаляется только больная доля, а при множественных узлах в обеих долях — производится полное удаление железы.

Однако, существуют методы лечения, позволяющие устранить проблемы, связанные с узлами щитовидной железы, без операции. Их называют малоинвазивными методами или методами внутритканевой деструкции узлов. Внутритканевые методы направлены на разрушение узлов внутри ткани щитовидной железы и проводятся под ультразвуковым контролем. Основной задачей при проведении подобного лечения является разрушение узлов без повреждения окружающей их здоровой ткани. Среди методов деструкции наиболее часто используется этаноловая склеротерапия – введение в ткань узлов 96% этилового спирта. Существуют и другие малоинвазивные методы лечения, основанные на воздействии физических факторов. К настоящему моменту наибольший эффект отмечен от применения лазера (лазериндуцированная термотерапия) и модифицированного электромагнитного поля (радиочастотная термодеструкция).
Показаниями к малоинвазивным методам лечения являются одиночные узлы в щитовидной железе, повышенно функционирующие, вызывающие у пациента жалобы или косметический дефект. Эти методы чаще используются у пожилых пациентов, имеющих противопоказания для оперативного лечения. Применение методов внутритканевой деструкции не показано пациентам с множественными узлами щитовидной железы и отсутствием противопоказаний к операции.
Важно знать
- Все узлы размером больше 1 см требуют обязательной тонкоигольной аспирационной биопсии.

Среди узлов, обнаруживаемых в щитовидной железе, злокачественную природу имеют меньше 5%.
Узловой зоб: лечение, симптомы, причины
Структура щитовидной железы склонна к появлению новообразований, в числе которых – так называемый узловой зоб. Данный термин подразумевает очаговые образования, обнаруживаемые при пальпации и показывающие различные морфологические признаки при инструментальном исследовании. Согласно актуальной статистике, узловой зоб встречается более чем у 5% населения планеты, преимущественно у женщин среднего и зрелого возраста.
Причины
Запустить процесс развития новообразований в структуре щитовидной железы могут:
- генетический сбой, усиленный неблагоприятной экологической обстановкой в месте проживания пациента,

вредные привычки пациента.
Возможно воздействие на течение патологического процесса как одного, так и одновременно нескольких факторов.
Стадии
Обнаружение патологии во многом зависит от стадии ее развития:
- на нулевой стадии очаги заболевания не обнаруживаются при пальпации и не визуализируются,

Альтернативная форма классификации различает только две стадии патологии. Если щитовидная железа с узлами меньше конечной фаланги первого пальца руки взрослого человека, говорят о 1-й стадии зоба. Все прочие случаи относятся ко 2-й стадии.
Симптомы
При первой стадии узлового зоба видимые симптомы отсутствуют. При разрастании узлов пациенты могут жаловаться на:
- кашель без видимых признаков инфекционного или вирусного заболевания,
Дальнейшее разрастание узлов влияет на гормональную функцию железы. В этот период у пациента проявляются следующие признаки узлового зоба 2-й степени:

выпадение волос.
Если уровень гормонов щитовидной железы снижается, у пациента наблюдаются:
- брадикардия, снижение давления,
Для пациентов мужского пола заболевание может сопровождаться импотенцией, для женщин нарушением менструального цикла, для беременных – увеличенным риском выкидыша.
Виды
Данное понятие объединяет сразу несколько патологических форм. В их числе:
- одноузловая, или солитарное образование имеет доброкачественный характер с риском озлокачествления,

коллоидный зоб развивается у пациентов пожилого возраста на фоне йододефицита.
В зависимости от формы выделяют:
- нетоксический узловой зоб. Наблюдается при нормальном функционировании железы, отмечается ее небольшим увеличением,
Диагностика
Поставить пациенту верный диагноз и разработать эффективный курс лечения позволяют:
- сбор жалоб пациента и изучение истории его болезни,

инструментальная диагностика — УЗИ, биопсия с цитологическим исследованием материала, компьютерная томография и радиоизотопное сканирование.
Методы лечения
Заболевание, обнаруженное на начальных стадиях и не подлежащее визуализации, не предусматривает лечения. Пациент находится под наблюдением эндокринолога для уточнения интенсивности роста образований, а также сдает лабораторный анализ крови и проходит УЗИ не реже раза в год. Пациенты из группы риска по онкологическим заболеваниям с разросшимися узлами направляются на тиреоидэктомию, подразумевающую иссечение части щитовидной железы. При доброкачественном характере образований показано лечение радиоактивным йодом.
Вопросы и ответы
Что такое многоузловой зоб первой степени?

Так называют начальную стадию развития заболевания, при которой на поверхности щитовидной железы прощупываются множественные образования небольшого размера, которые незаметны при внешнем осмотре. Лечение в данном случае не назначается, пациент ставится на учет и проходит регулярные обследования в рамках мониторинга развития патологического процесса.
Как лечить узловой зоб щитовидной железы?
Тактика лечения определяется на основании результатов диагностики. На первых стадиях заболевание не требует медикаментозного курса. Пациентам, у которых подтвержден доброкачественный характер образований, назначается лечение йодом. При угрозе перерождения узлов в злокачественные образования или риске пережимания кровеносных сосудов проводится частичное иссечение тканей с узелковыми фрагментами с целью недопущения их дальнейшего разрастания.
Существуют ли способы профилактики узлового зоба?

Пациентам, страдающим заболеваниями щитовидной железы, следует следить за своим здоровьем: включать в рацион продукты с содержанием йода, отказаться от вредных привычек, исключить блюда с холестерином, принять меры по лечению неврологических и инфекционных заболеваний, скорректировать негативное психоэмоциональное состояние. Кроме того, важно принимать гормональные препараты под контролем лечащего врача. Дополнительные рекомендации даст эндокринолог на основании данных обследования.
Нетоксический диффузный зоб: причины, симптомы, лечение
Нетоксический диффузный зоб-это увеличение щитовидной железы, которое не связанно с какими-либо ее отклонениями по функциональности или последствиями воспалительных процессов. Диффузный зов встречается довольно-таки часто, особенно у представителей женского пола. Часто подобный диагноз наблюдается при беременности и лактации, а также в пост климатический период.

Причинами провоцирования появления нетоксического диффузного зоба в основном служит дефицит йода в организме. К сожалению, подобная ситуация очень распространена в нашей стране.Способствовать возникновению данного диагноза могут и вредные привычки, например, курение, а также сильные психоэмоциональные стрессы, хронические инфекции, дефицит цинка, меди и других элементов. Отмечено, что некоторые медикаментозные препараты тоже могут служить причиной, провоцирующей возникновение и рост нетоксического диффузного зоба.
Как уже отмечалось ранее, эутиреоидный зоб не означает о нарушениях функций щитовидной железы, поэтому симптомов у данного диагноза может и вовсе не быть, но иногда пациенты жалуются на головную боль и легкое недомогание. Определить нетоксический диффузный зоб можно по увеличенным размерам щитовидной железы и ощущению сдавленности горла, «чувства кома».
Если вы заметили увеличение в области шеи, обратитесь к врачу-эндокринологу и путем диагностики, вы сможете точно определить есть ли у вас какие-либо патологии. Исследуя щитовидную железу, вам необходимо будет сделать УЗИ и сдать кровь в первую очередь. Далее диагностику определяет лечащий врач.

Нетоксический диффузный зоб может быть выражен в двух степенях. При первой степени определить его визуально невозможно, но пальпаторно диагноз можно подтвердить. При второй степени диффузного эутиреоидный зоба его можно определить визуально, так как щитовидная железа значительно увеличивается в размерах, что вполне можно заметить при осмотре.
Лечение нетоксического диффузного зоба производится в основном медикаментозно. Пациенту назначается терапия с применением йодо содержащих препаратов. Курс лечения ориентировочно пол года, но может продлеваться при повторной диагностике. Хирургическое вмешательство-крайне редкие случаи и применяется лишь в случае огромных размеров диффузного зоба.
Показания и противопоказания к санаторному лечению
Зарегистрировано в Минюсте России 27 мая 2016 г. N 42304
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
ПРИКАЗ
от 5 мая 2016 г. N 281н
ОБ УТВЕРЖДЕНИИ ПЕРЕЧНЕЙ МЕДИЦИНСКИХ ПОКАЗАНИЙ И ПРОТИВОПОКАЗАНИЙ ДЛЯ САНАТОРНО-КУРОРТНОГО ЛЕЧЕНИЯ

В соответствии со статьей 40 Федерального закона от 21 ноября 2011 г. N 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» (Собрание законодательства Российской Федерации, 2011, N 48, ст. 6724, 2012, N 26, ст. 3442, 3446, 2013, N 27, ст. 3459, 3477, N 30, ст. 4038, N 39, ст. 4883, N 48, ст. 6165, N 52, ст. 6951, 2014, N 23, ст. 2930, N 30, ст. 4106, 4244, 4247, 4257, N 43, ст. 5798, N 49, ст. 6927, 6928, 2015, N 1, ст. 72, 85, N 10, ст. 1403, 1425, N 14, ст. 2018, N 27, ст. 3951, N 29, ст. 4339, 4356, 4359, 4397, N 51, ст. 7245, 2016, N 1, ст. 9, 28) приказываю:
перечень медицинских показаний для санаторно-курортного лечения взрослого населения согласно приложению N 1,
перечень медицинских показаний для санаторно-курортного лечения детского населения согласно приложению N 2,
перечень медицинских противопоказаний для санаторно-курортного лечения согласно приложению N 3.

Министр
В.И. СКВОРЦОВА
Приложение N 1
к приказу Министерства здравоохранения
Российской Федерации
от 5 мая 2016 г. N 281н
ПЕРЕЧЕНЬ МЕДИЦИНСКИХ ПОКАЗАНИЙ ДЛЯ САНАТОРНО-КУРОРТНОГО ЛЕЧЕНИЯ ВЗРОСЛОГО НАСЕЛЕНИЯ
I. Медицинские показания для санаторно-курортного лечения взрослого населения при заболевании туберкулезом (класс I по МКБ-10 )
Международная статистическая классификация болезней и проблем, связанных со здоровьем (далее — МКБ-10)
| N п/п | Код заболевания по МКБ-10 | Наименование заболевания | Форма, стадия, фаза, степень тяжести заболевания | Курорты, санаторно-курортные организации |
| 1 | А15 | Туберкулез органов дыхания, подтвержденный бактериологически и гистологически | Активный туберкулез после прекращения бактериовыделения в результате проведения интенсивной фазы химиотерапии, при отсутствии или с наличием лекарственной устойчивости возбудителя, при отсутствии или с наличием осложнений туберкулеза, при отсутствии или с наличием сопутствующих заболеваний, в том числе после хирургического лечения | Специализированные санаторно- курортные организации в климатической зоне проживания пациента |
| А17 | Туберкулез нервной системы | |||
| А19 | Милиарный туберкулез | |||
| 2 | А16 | Туберкулез органов дыхания, не подтвержденный бактериологически и гистологически | Активный туберкулез при отсутствии или с наличием осложнения туберкулеза, при отсутствии или с наличием сопутствующих заболеваний | Специализированные санаторно- курортные организации в климатической зоне проживания пациента |
| 3 | Z20 | Контакт с больным и возможность заражения инфекционными болезнями | Риск развития активного туберкулеза у лиц из групп риска по туберкулезу | Специализированные санаторно- курортные организации в климатической зоне проживания пациента. Климатические курорты |
| 4 | A18 | Туберкулез других органов | Активный туберкулез любых органов и систем кроме туберкулеза органов дыхания, нервной системы и милиарного туберкулеза. | Специализированные санаторно- курортные организации в климатической зоне проживания пациента. Климатические курорты |
II. Медицинские показания для санаторно-курортного лечения взрослого населения с болезнями эндокринной системы, расстройствами питания и нарушениями обмена веществ (класс IV по МКБ-10)
| N п/п | Код заболевания по МКБ-10 | Наименование заболевания | Форма, стадия, фаза, степень тяжести заболевания | Курорты, санаторно-курортные организации |
| 1 | E01 | Болезни щитовидной железы, связанные с йодной недостаточностью, и сходные состояния | Болезни щитовидной железы, связанные с йодной недостаточностью, и сходные состояния при увеличении железы не более 2 степени | Санаторно-курортные организации в климатической зоне проживания пациента Курорты: 1) бальнеологические с йодобромными водами, 2) климатические (весна, осень) |
Е01.  0 0 | Диффузный (эндемический) зоб, связанный с йодной недостаточностью | |||
| Е01.8 | Другие болезни щитовидной железы, связанные с йодной недостаточностью, и сходные состояния | |||
| 2 | Е02 | Субклинический гипотиреоз вследствие йодной недостаточности | Диффузный эндемический зоб с гипотиреозом легкой степени | Санаторно-курортные организации в климатической зоне проживания пациента Курорты: 1) бальнеологические с йодобромными водами, 2) климатические: а) приморские, преимущественно на побережье Балтийского моря, б) лесные, равнинные (весна, осень) |
| 3 | Е04 | Другие формы нетоксического зоба | Диффузный эндемический зоб при увеличении щитовидной железы не более 2 степени | Санаторно-курортные организации в климатической зоне проживания пациента Курорты: 1) бальнеологические с йодобромными водами, 2) климатические: а) приморские, преимущественно на побережье Балтийского моря, б) лесные, равнинные (весна, осень) |
Е04.  0 0 | Нетоксический диффузный зоб | |||
| Е04.1 | Нетоксический одноузловой зоб | |||
| Е04.2 | Нетоксический многоузловой зоб | |||
| Е04.2 | Нетоксический многоузловой зоб | |||
| Узловой зоб при увеличении щитовидной железы не более 2 степени | Санаторно-курортные организации в климатической зоне проживания пациента Климатические курорты — лесные, равнинные (весна, осень) | |||
| 4 | Е05 | Тиреотоксикоз(гипертиреоз) | При увеличении щитовидной железы не более 2 степени | Санаторно-курортные организации в климатической зоне проживания пациента Курорты: 1) бальнеологические с йодобромными водами, 2) климатические: а) приморские, преимущественно на побережье Балтийского моря, б) лесные, равнинные (весна, осень) |
| Е05.0 | Тиреотоксикоз с диффузным зобом | Тиреотоксикоз легкой степени после подбора лечения (тиреотропный гормон и свободный Т4 (тироксин, тетрайодтиронин) находятся в пределах референтных значений) и средней степени без выраженных осложнений со стороны системы органов кровообращения при условии достаточной коррекции гормональных нарушений после подбора лечения (тиреотропный гормон и свободный Т4 (тироксин, тетрайодтиронин) находятся в пределах референсных значений в нежаркое время года) | ||
| 5 | Е06 | Тиреоидит | Увеличение щитовидной железы не более 2 степени при условии достаточной коррекции гормональных нарушений | Санаторно-курортные организации в климатической зоне проживания пациента Курорты: 1) бальнеологические с йодобромными водами, 2) климатические: а) приморские, преимущественно на побережье Балтийского моря, б) лесные, равнинные (весна, осень) |
Е06.  3 3 | Аутоиммунный тиреоидит | |||
| Е06.5 | Другой хронический тиреоидит |
Заболевания щитовидной железы / Заболевания / Клиника ЭКСПЕРТ
Общие представления о щитовидной железе и ее функции
Щитовидная железа (ЩЖ) – это эндокринный орган, располагающийся на передней поверхности шеи. Железа отделена от кожи только тонкими фасциями («пластинами» из соединительной ткани), поэтому находится практически под кожей. За счет своего расположения она хорошо доступна пальпации (ощупыванию в ходе осмотра), а при значительном увеличении хорошо заметна «на глаз», деформируя контур шеи. ЩЖ в норме состоит из двух долей, соединенных перешейком. Такое строение напоминает бабочку.

Основная задача щитовидной железы – продукция специфических веществ — тиреоидных гормонов. Происходит этот процесс при обязательном участии йода. ЩЖ единственная железа, захватывающая йод из кровотока и только при адекватном его поступлении способна синтезировать гормоны.
Гормоны ЩЖ оказывают влияние на весь организм. Если описать одной фразой действие «щитовидных» гормонов – они регулируют обмен веществ. При нормальном содержании тиреоидных гормонов в крови все процессы в организме протекают в физиологическом ритме. Механизм выработки гормонов у взрослых не зависит от пола и возраста.
Причины
Определенно, существует наследственная предрасположенность к болезням щитовидной железы. Давно замечено, что такими заболеваниями чаще страдают в одной семье. Обычно пациенты уже на первом приеме сообщают, что ближайшие кровные родственники имели проблемы со «щитовидкой». Женщины более подвержены заболеваниям ЩЖ, (в 10 раз чаще мужчин).
Отмечается связь между началом заболевания щитовидной железы и:
- перенесенным стрессом
- инфекцией
- интенсивным пребыванием на солнце
- неблагоприятными экологическими условиями

На фоне генетической предрасположенности, провоцирующие внешние факторы запускают патологический механизм, результатом которого становится заболевание щитовидной железы.
Заболевания щитовидной железы
Все заболевания щитовидной железы протекают или с нарушением выработки гормонов ЩЖ, или без таковых.
В свою очередь, нарушение работы ЩЖ происходит в сторону
- уменьшения — гипофункция, гипотиреоз
- увеличения — гиперфункция, гипертиреоз.
Гипотиреоз
Причинами первичного гипотиреоза могут быть:
- аутоиммунный тиреоидит
- удаление ЩЖ при операции (послеоперационный гипотиреоз)
- разрушение ЩЖ под влиянием радиоактивных веществ (пострадиационный гипотиреоз)
Аутоиммунный тиреоидит (АИТ)
Заболевание, относящееся к разряду аутоиммунных, когда собственная иммунная система вырабатывает антитела, влияющие на работу ЩЖ.

Типичными для АИТа являются антитела к тиреопероксидазе (ат к ТПО) — более специфичные по заболеванию и антитела к тиреоглобулину (ат к ТГ). При иммунной агрессии этими антителами развивается постепенное снижение работы ЩЖ, т.е. возникает гипотиреоз — одно из закономерных проявлений АИТа.
Происходящий в щитовидной железе патологический процесс способен изменить не только функцию, но и ее структуру. При УЗИ щитовидной железы определяются специфические для АИТа изменения. Поскольку АИТ приводит к гипотиреозу, то лечение заболевания сводится к назначению гормона ЩЖ (тироксина) для восполнения дефицита гормонов в организме.
Лечение назначается только при снижении работы ЩЖ. Если у пациента только определяется в крови повышенный уровень антител, но функция ЩЖ нормальна, лечения не назначают. Функцию ЩЖ оставляют на ежегодный контроль и более частый контроль у женщин во время беременности. Считается также, что наличие аутоиммунного заболевания одного органа способно сочетаться с другими аутоиммунными заболеваниями (других органов). Поэтому обнаружение АИТа нередко влечет за собой обследование других эндокринных желез.

Для установления диагноза «Аутоиммунный тиреоидит» необходимо выявление не менее двух из трех показателей (сниженная работа ЩЖ (гипотиреоз), наличие антител к ЩЖ, специфическая картина структуры ЩЖ при УЗИ).
Если присутствует только один параметр, то диагноз выставляется «под вопросом» и берется на контроль.
Послеоперационный и пострадиационный гипотиреоз(АИТ)
В результате частичного или полного удаления/разрушения щитовидной железы (операция или лечение радиоактивным йодом) организм оказывается в условиях дефицита тиреоидных гормонов. Заболевание выявляется сразу после лечения (при полном удалении ЩЖ) или спустя непродолжительное время (при неполном удалении органа или после радиойодтерапии). Единственное лечение – восполнение гормонов ЩЖ приемом тироксина.
Причины вторичного гипотиреоза

Редкой причиной снижения работы щитовидной железы является патология регулирующих ее функцию органов (гипофиза и гипоталамуса). Это значит, что поражена не сама щитовидная железа, а «начальники» над ней. Причиной патологии гипофиза и гипоталамуса могут явиться опухоли, травмы, кисты этой области. Очень редко гипофиз может производить «недействующий» гормон ТТГ, который не способен стимулировать ЩЖ к выработке гормонов.
Гипертиреоз
Заболевания, протекающие с повышением работы щитовидной железы
Диффузный токсический зоб (ДТЗ, болезнь Грейвса, Базедова болезнь)
Это аутоиммунное заболевание ЩЖ, когда иммунной системой вырабатываются специфические антитела, стимулирующие работу ЩЖ (тиреостимулирующие антитела, антитела к рецептору ТТГ). Продукция гормонов в ЩЖ становится патологически повышенной, клинически проявляется тиреотоксикозом (реакцией различных тканей организма на большое количество тиреоидных гормонов ЩЖ), а лабораторно — повышенной концентрацией Т3 и Т4 в крови и сниженным показателем ТТГ. Нередко ДТЗ сочетается с аутоиммунной эндокринной офтальмопатией (специфическим поражением глаз). Эти два заболевания имеют общие аутоиммунные корни, поэтому нередким бывает их сочетание. Существует три варианта лечения этого заболевания:

- консервативная терапия (таблетками) в течение 1-1,5 лет
- операция по удалению щитовидной железы
- лечение радиоактивным йодом (радиойодтерапия).
Успех от таблетированной терапии наименее стоек (заболевание может давать в 30—70% случаев рецидив).
Чаще болезнь Грейвса встречается у молодых пациентов, чаще у женщин.
Узловой (и многоузловой) токсический зоб (УТЗ, МУТЗ)
Заболевание такое же, как узловой нетоксический зоб: по неустановленной причине в структуре щитовидной железы образуются узловые образования, но они (узлы) патологически активны и способны вырабатывать высокое количество тиреоидных гормонов с развитием клинической картины тиреотоксикоза. Часто заболевание сопровождается нарушением сердечного ритма. Помимо рутинного определения уровня тиреоидных гормонов (они будут как при болезни Грейвса), заболевание подтверждается еще сцинтиграфией ЩЖ для определения автономности узла. Лечение — операция или радиойодтерапия после медикаментозной подготовки пациента.
Заболевания, протекающие без нарушения функции щитовидной железы:
Узловой (и многоузловой) нетоксический зоб (УНЗ, МНЗ)

Заболевание неуточненной этиологии (причины), когда в ткани ЩЖ формируются узловые образования. В большинстве случаев узлы имеют небольшой размер (от 1 см до 2,5-3 см), являются доброкачественными по клеточному составу, не нарушают функцию ЩЖ и не требуют никакого лечения. Осуществляется наблюдение, выполняется ежегодное динамическое обследование.
Диффузный нетоксический зоб (ДНЗ)
Этим термином описывают диффузное увеличение щитовидной железы в размерах при неизмененной функции органа, отсутствии лабораторных и ультразвуковых данных за аутоиммунный процесс. Чаще всего увеличение ЩЖ связано с дефицитом йода. При устранении данного факта размеры ЩЖ возвращаются к норме.
Злокачественные заболевания

Это отдельная группа онкологических заболеваний ЩЖ. Различают папиллярный рак, фолликулярный рак, медуллярный рак, анапластический рак ЩЖ. Они отличаются по клеточному составу, каждый имеет особенности диагностики, лечения и наблюдения. Наиболее частые варианты рака ЩЖ (папиллярный и фолликулярный) успешно подвергаются лечению, соответственно у пациентов есть хороший шанс на излечение и прогноз для жизни. Более агрессивный рак – медуллярный и анапластический — имеет свои диагностические и лечебные особенности, дает худший прогноз на лечение и выживаемость. Пациенты с онкологическим заболеванием ЩЖ наблюдаются онкологом и эндокринологом, которые составляют индивидуальный план лечения и наблюдения.
Симптомы заболеваний щитовидной железы
Наиболее типичные проявления заболеваний щитовидной железы:

- общая и мышечная слабость
- неконтролируемое снижение веса при повышенном аппетите или, наоборот, мало поддающийся контролю набор массы тела
- нарушение памяти, внимания, апатия, депрессия
- нервозность, гневливость, повышенная эмоциональность, плаксивость, снижение работоспособности
- малая продуктивность работы, отсутствие «сил на работу»
- распространенные отеки (лицо, руки, ноги, передняя брюшная стенка, язык)
- нарушение стула (запоры или поносы)
- нарушение сердечного ритма (особенно у пожилых пациентов)
- анемия, трудно поддающаяся лечению
- постоянное чувство внутренней дрожи, беспокойства, дрожание рук (вплоть до изменения почерка и невозможности выполнять мелкие движения)
- изменения со стороны глаз (пучеглазие, изменение взгляда, отечность век, слезотечение, особенно от яркого света)
- наконец, больной может пожаловаться на увеличение передней поверхности шеи в размерах, деформацию контура шеи.
Симптомы заболеваний щитовидной железы не всегда специфичны. Совершенно не обязательно, что все эти симптомы наблюдаются одновременно. Если у Вас есть хотя бы один из перечисленных симптомов, необходимо проверить функцию ЩЖ. На эти жалобы обязательно обратит внимание и врач эндокринолог при беседе и осмотре пациента.
Диагностика
Поскольку влияние гормонов ЩЖ на организм очень значимо и разнообразно, ее заболевания, несомненно, будут отражаться на функции всех органов, поэтому важна своевременная диагностика.
Обследование простое и весьма доступное.
Первый шаг – это прием врача эндокринолога, который включает беседу и осмотр. Как правило, при расспросе пациента можно выявить некоторые беспокоящие симптомы, которые заставляют думать о нарушении работы ЩЖ. Эти симптомы в большинстве своем неспецифичны и могут наблюдаться у многих больных, а иногда и здоровых в условиях стресса, усталости.

Вторым шагом, при обоснованном подозрении на нарушение функции или структуры ЩЖ является направление пациента на анализ крови для определения содержания тиреоидных гормонов.
- в крови определяют уровень Т4, Т3 (гормоны ЩЖ) и ТТГ (гормон гипофиза)
- нередко исследование дополняется определением в крови уровня различных антител к ЩЖ
При снижении работы самой ЩЖ — гормоны Т4 (в большей степени) и Т3 оказываются сниженными, а «гормон-начальник» (ТТГ) — повышен. Наоборот, при увеличенной продукции гормонов щитовидной железой, уровень Т4 и Т3 повышен, но ТТГ снижен.
Третьим шагом в диагностике необходимо визуализировать ЩЖ.
Самый простой, доступный и информативный метод — ультразвуковое исследование (УЗИ) ЩЖ, при котором определяется размер и структура ткани органа.
При этом, одно исследование не заменяет другое исследование. Осмотр, лабораторные и инструментальные обследования – три ключевых момента в диагностике заболеваний ЩЖ.
Врачи Клиники ЭКСПЕРТ составили перечень всех необходимых исследований, необходимых для базового обследования щитовидной железы.
Существуют и более специализированные, нужные только в некоторых случаях, исследования:

Сцинтиграфия ЩЖ — использующийся метод при подозрении на активно функционирующие узловые образования в ЩЖ. Также может использоваться для дифференциальной диагностики в условиях тиреотоксикоза для подтверждения/исключения деструктивного тиреоидита.
Другие инструментальные методы обследования (МРТ, СКТ, ПЭТ) в рутинной клинической практике используются гораздо реже. Для дополнительного проведения этих методов обследования нужны веские основания.
Особенную важность представляет оценка функционального состояния щитовидной железы у беременной женщины в связи с тем, что развитие ребенка – в особенности, его нервной системы – зависит от уровня тироксина (основной формы тиреоидных гормонов) у будущей матери.
Лечение заболеваний щитовидной железы
Лечение зависит от конкретной патологии и нарушения функции ЩЖ.
Лечение всех форм гипотиреоза одинаково – назначение препарата тироксина. Лечение хорошо переносится и полностью восполняет дефицит гормонов в организме.
Лечение гипертиреоза – более сложное. Требуется целый ряд препаратов: одни снижают избыточную работу ЩЖ, другие нормализуют работу сердца, кишечника. Зачастую требуется участие в лечении не только врача эндокринолога, но и других специалистов (кардиолога, гастроэнтеролога).
При отсутствии нарушений функций ЩЖ чаще всего ограничиваются наблюдением за патологией.
Прогноз

Любые заболевания ЩЖ поддаются лечению. Чаще всего удается добиться хорошего ответа на медикаментозную (таблетированную) терапию с достойным шансом на полное излечение. Лечение некоторых заболеваний ЩЖ позволяет перевести их в длительную ремиссию (заболевание не проявляется активно, не прогрессирует и не нарушает качества жизни пациента, а соответственно, не требует постоянного лечения). Болезни ЩЖ, протекающие со стойким гипотиреозом, также можно успешно компенсировать медикаментозно, когда приходится постоянно (всю жизнь) принимать таблетированные препараты для восполнения утраченной функции ЩЖ. В данном случае лечение абсолютно безопасно, т. к. при назначении с целью лечения препаратов тиреоидных гормонов побочных эффектов от лечения не возникает.
Если заболевание не удается компенсировать (или излечить) таблетированными средствами (это, в основном, касается патологий, протекающих с тиреотоксикозом, при больших размерах ЩЖ и узлов в ней, онкологических заболеваний ЩЖ), то операция на ЩЖ позволяет в подавляющем большинстве случаев решить проблему болезни.
Грамотное и своевременное лечение заболеваний щитовидной железы позволит не допустить осложнений болезни со стороны других систем в организме: сердечно-сосудистой, пищеварительной, костной и т.д.
Отсутствие лечения в течение длительного времени со временем вызовет изменения в жизненно важных органах. Они могут оказаться необратимыми — даже при начале терапии!
Профилактика и рекомендации

Как таковой профилактики заболеваний ЩЖ не существует. Поэтому высокую степень важности приобретает периодическое профилактическое обследование (осмотр врача эндокринолога, УЗИ щитовидной железы, анализы крови), особенно для групп риска (к ним относят при наличии факторов наследственности, неблагоприятной экологии места проживания, профессиональной вредности, частых стрессов).
Ведение здорового образа жизни, охранительное отношение к своей нервной системе, физиологическое потребление продуктов, содержащих йод и т. д. выступят лучшей профилактикой патологии этого эндокринного органа.
Часто задаваемые вопросы
У близких родственников выявлено заболевание щитовидной железы, есть ли риск заболеть?
Заболевания ЩЖ не являются «заразными», но существует генетическая предрасположенность к патологии ЩЖ. Зачастую (но совсем не в 100%), в одной семье у нескольких человек наблюдается заболевание ЩЖ. Не обязательно патология ЩЖ должна быть одинаковой у всех, это могут быть совершенно различные варианты заболеваний ЩЖ.
Единственное тяжелое заболевание ЩЖ — медуллярный рак — обязательно уточняется у всех ближайших кровных родственников больного этой патологией, т.к. встречаются генетические варианты болезни, поражающие родных со 100% вероятностью.
Ничего не беспокоит, но при лабораторном обследовании в крови выявлены очень высокие показатели антител к ЩЖ, что дальше?
Примерно у 15-20% здоровых людей в крови выявляются антитела (АТ) к различным структурам ЩЖ (как правило, это антитела к ТПО и ТГ, реже к рецептору ТТГ).  Если функция ЩЖ не нарушена, то клинического значения факт наличия антител иметь не будет, назовем это «индивидуальной особенностью». Разумеется, только лишь факт наличия антител не будет подвергаться лечению, какой бы их уровень не регистрировался в крови. При нарушении функции ЩЖ или при увеличении в размерах ЩЖ определение наличия антител (в большей степени АТ к ТПО) будет сообщать о причине нарушений в железе. Сочетание нарушенной функции ЩЖ и высокий титр АТ к ЩЖ позволяет установить диагноз аутоиммунного поражения ЩЖ. Еще наличие антител к ЩЖ будет диктовать необходимость более частой оценки функции щитовидной железы в условиях приема препаратов с большим (нефизиологическим) количеством йода и препаратов лития, а также при беременности, поскольку могут отмечаться особенности в функционировании ЩЖ на этом фоне. Отметим, что само по себе присутствие антител в крови на самочувствие влияния не оказывает. В большинстве случаев, пациента больше пугает «цифра» антител в лабораторном бланке, иногда превышающая в сотни раз верхнюю границу нормы.
Если функция ЩЖ не нарушена, то клинического значения факт наличия антител иметь не будет, назовем это «индивидуальной особенностью». Разумеется, только лишь факт наличия антител не будет подвергаться лечению, какой бы их уровень не регистрировался в крови. При нарушении функции ЩЖ или при увеличении в размерах ЩЖ определение наличия антител (в большей степени АТ к ТПО) будет сообщать о причине нарушений в железе. Сочетание нарушенной функции ЩЖ и высокий титр АТ к ЩЖ позволяет установить диагноз аутоиммунного поражения ЩЖ. Еще наличие антител к ЩЖ будет диктовать необходимость более частой оценки функции щитовидной железы в условиях приема препаратов с большим (нефизиологическим) количеством йода и препаратов лития, а также при беременности, поскольку могут отмечаться особенности в функционировании ЩЖ на этом фоне. Отметим, что само по себе присутствие антител в крови на самочувствие влияния не оказывает. В большинстве случаев, пациента больше пугает «цифра» антител в лабораторном бланке, иногда превышающая в сотни раз верхнюю границу нормы.  Лечить «уровень антител в крови» не нужно.
Лечить «уровень антител в крови» не нужно.
Что можно сделать, чтобы снизить риск заболевания?
Оказать влияние на генетическую предрасположенность к болезни мы не в состоянии. Она дана нам от рождения. Пусковым моментом в реализации патологической наследственной предрасположенности могут явиться стрессы, тяжелые инфекционные заболевания, прием некоторых медикаментов и т.д. Поэтому выполнение общих рекомендаций по здоровому образу жизни в какой-то степени предостережет от манифестации болезни.
Чтобы исключить нарушение функции ЩЖ, какой анализ нужно сдать?

Первым (а иногда единственным) анализом, который нужно выполнить при подозрении на нарушение функции ЩЖ – это тиреотропный гормон (ТТГ). Если этот показатель в норме, то ни одно нарушение в самочувствии пациента не может быть связано с ЩЖ. Справедливости ради нужно сказать, что есть очень редкие заболевания эндокринной системы, при которых ТТГ остается нормальным, но есть нарушение выработки гормонов. Определение показаний к расширению обследования — прерогатива врача эндокринолога, осуществляющего осмотр пациента. Иногда сами пациенты просят врача выдать направление на исследование «всех гормонов ЩЖ», объясняя такое желание «нелюбовью» к забору крови на анализ, но это не всегда оправдано. Подробная беседа, объяснение, когда может потребоваться углубленное обследование функции ЩЖ, поможет пациенту не тратить «лишнего», но и не пропустить «нужного».
Анализ крови на тиреоидные гормоны выполняется в первую половину дня, натощак. У женщин — вне зависимости от дня менструального цикла.
Впервые выявлены изменения в уровне ТТГ, нужно ли сразу лечить?

Чаще всего, выявляется очень умеренное (до 10 Мед/л) увеличение уровня ТТГ при нормальных показателях Т4. Такая ситуация сначала требует повторного контроля через 2-3 месяца. Если это повышение стойкое, т.е. не произошло самостоятельной нормализации уровня гормонов, то далее индивидуально с пациентом, при тщательной оценке сопутствующей патологии, врачом эндокринологом решается вопрос о необходимости назначения лечения. Возможно, что ситуация просто будет «взята на карандаш». Единственная категория наших пациенток, для которых повышение уровня ТТГ не требует дополнительной перепроверки – это беременные. В этом случае терапия тироксином назначается сразу, т.к. «нет времени» перепроверять через несколько месяцев.
Поставлен диагноз «аутоиммунный тиреоидит», что делать?

При установлении такого диагноза и назначении заместительной терапии препаратами тироксина, подбор дозы препарата происходит под контролем уровня ТТГ. В начале болезни, снижение функции собственной ЩЖ может быть не тотальным, т.е. для восполнения нехватки тироксина требуется небольшая доза гормона. С течением времени болезни, все новые клетки ЩЖ захватываются патологическим процессом и для восполнения утраченного требуется соответствующее повышение дозы тироксина, доходящее со временем до индивидуальной суточной потребности. Пациенты, зачастую, делают из этого факта «свои» выводы: «Прием препарата прекратил работу моей щитовидной железы, теперь я буду «зависеть от гормонов». Это обывательское представление абсолютно не верно. Не прием препарата, а сама ЩЖ постепенно снизила и наконец, прекратила свою работу. Это вполне закономерное течение аутоиммунного тиреоидита, когда с течением времени болезни повышается потребность в тироксине.
Как часто нужно контролировать функцию ЩЖ?
Существуют более распространенные и менее распространенные заболевания ЩЖ.
При аутоиммунном тиреоидите и подобранной дозе тироксина достаточно контролировать уровень ТТГ 1 раз в год. Исключение – беременность, когда контроль осуществляется 1 раз в месяц. Необходимость к коррекции терапии обсуждается с врачом после получения результатов.
При болезни Грейвса контроль тиреоидных гормонов осуществляется гораздо чаще. Сначала ежемесячно, а при хорошем ответе на лечение, в дальнейшем 1 раз в 2 месяца. Обязателен осмотр врача, т.к. возможна коррекция терапии.
При узловом зобе с подтвержденной доброкачественной структурой узла в ЩЖ контроль гормонов ЩЖ осуществляется 1 раз в год.

Другие, более редкие заболевания, требуют составления врачом эндокринологом индивидуального планадинамического обследования и наблюдения.
Какие параметры, кроме тиреоидных гормонов, нужно контролировать?
При некоторых болезнях ЩЖ периодического контроля требует УЗИ ЩЖ. В большей степени это касается узлового нетоксического зоба, когда оцениваются в динамике размеры узловых образований в ЩЖ. Также, динамическое УЗИ ЩЖ выполняется при диффузном увеличении ЩЖ, когда необходимо оценить динамику размеров ЩЖ на фоне лечения или без терапии. УЗИ ложа удаленной ЩЖ и лимфатических узлов необходимо после радикального лечения рака ЩЖ.
Необходимости динамического выполнения УЗИ ЩЖ при наблюдении пациента с аутоиммунным тиреоидитом, как правило, нет.
Другие специальные методы динамического обследования (сцинтиграфия, компьютерная томография, МРТ шеи) назначаются редко, только при наличии специальных к тому показаний.
Материал подготовлен с использованием данных из «Клинических рекомендаций Российской Ассоциации Эндокринологов по диагностике и лечению аутоиммунного тиреоидита у взрослых», «Клинических рекомендаций Российской Ассоциации Эндокринологов по диагностике и лечению узлового зоба»
Истории лечения
Узловой зоб

Пациентка В. , 45 лет. Обратилась в Клинику ЭКСПЕРТ с данными УЗИ щитовидной железы. Жалоб на самочувствие не было. Пошла обследоваться «за компанию» с подругой. В семье пациентки родственников, страдающих патологией щитовидной железы, нет. При первом УЗИ были выявлены множественные очень мелкие изменения в ткани железы 3-6 мм в диаметре, описанные УЗ-специалистом как «множественные узлы». Пациентка выполнила исследование крови на гормоны щитовидной железы, отклонений в данных лабораторного обследования не обнаружилось. Пациентке было предложено динамическое наблюдение (контроль УЗИ) каждые полгода, что пациентка и делала. На прием пришла с пятью УЗ-заключениями, в которых изменений в размерах очагов в щитовидной железе не выявлено. Тем не менее, динамическое обследование рекомендовалось УЗ-специалистом.
Важно! Выявленные у данной пациентки «узлы» в щитовидной железе, не имеющие отрицательной динамики, вообще не требуют какого-либо лечения и наблюдения в динамике. Это случайные находки, которые клинического значения не имеют.
Пациентка И., 32 года. На самочувствие не жаловалась. Направлена к эндокринологу после диспансерного осмотра, в ходе которого терапевтом заподозрен узел в щитовидной железе. При обследовании узловой зоб был подтвержден – узел 12 мм в диаметре с нечеткими контурами и повышенным кровотоком внутри. Гормональная функция железы не нарушалась. Была выполнена биопсия узла, по итогам которой выявлено подозрение на рак щитовидной железы. Пациентка была прооперирована (удалена железа и частично лимфоузлы на шее). При последующем гистологическом исследовании диагноз рака подтвержден, дополнительно выявлены метастазы в лимфоузлы. Пациентке потребовалось дальнейшее лечение – радиойодтерапия. В настоящее время пациентка получает лечение и находится под динамическим контролем эндокринолога и онколога. Данных о прогрессировании и возврата болезни спустя 2 года нет.
Впоследствии (через 3 года), убедившись в том, что болезнь не вернулась, пациентка планирует беременность.

Важно! Своевременная диагностика и лечение позволяют адекватно лечить больного, предоставляя ему хорошие шансы на выздоровление.
Гипотиреоз
Пациентка М., 20 лет. В течение 3 лет постепенно неуклонно набирает вес. Отмечает отеки на лице, на кистях рук, на ногах, на животе. В течение всего этого времени беспокоят непрекращающиеся запоры. Кожа стала бледной, с желтоватым оттенком. Пациентка учится в институте на III курсе. Стала хуже учиться, т.к. ухудшились внимания и способность запоминать, стало трудно усваивать большой объем информации, хотя раньше учеба давалась легко. Пыталась больше заниматься. Все описанные жалобы – в особенности изменение веса, отеки и запоры – связывала с тем, что ведет преимущественно сидячий образ жизни. Старалась применять «различные диеты» для снижения веса. Значительного эффекта они не приносили. Для нормализации стула использовала слабительные, клизмы. Обратилась в студенческую поликлинику. При обследовании был выявлен сниженный уровень гемоглобина. Назначены препараты железа, витаминные препараты, но значительного эффекта от лечения не было.

Обратилась в Клинику ЭКСПЕРТ. При обследовании был выявлен гипотиреоз на фоне аутоиммунного тиреоидита. Пациентке назначено лечение, все симптомы болезни прошли в течение 3 месяцев.
Важно! Гипотиреоз у взрослых, чаще всего возникающий на фоне аутоиммунного поражения щитовидной железы – нередкое заболевание. Его несложно диагностировать и просто лечить. Главное вовремя поставить диагноз и правильно подобрать лечение. От этого будет зависеть качество жизни пациента.
Диффузный токсический зоб

Пациентка Н., 32 года. Обратилась в Клинику ЭКСПЕРТ с жалобами на плаксивость, неустойчивость настроения, повышенную раздражительность. Стала конфликтной в отношении домочадцев и коллег по работе. Беспокоила повышенная потливость, дрожание рук – как при нервной нагрузке, так и в состоянии покоя. Стала отмечать частый жидкий стул, снижение массы тела. Все эти изменения возникли за 3-4 месяца. Сама больная указала, что самочувствие нарушилось вскоре после психотравмирующей ситуации в семье.
С вышеописанными жалобами пациентка обратилась к терапевту поликлиники, где был установлен диагноз «расстройство вегетативной нервной системы» и «синдром раздраженной кишки».
Обратилась к гастроэнтерологу, затем к врачу неврологу Клиники ЭКСПЕРТ. При осмотре сразу была заподозрена возможная патология щитовидной железы. При обследовании был выявлен впервые и подтвержден гипертиреоз (болезнь Грейвса).
На фоне своевременного лечения самочувствие пациентки полностью нормализовалось. Гастроэнтерологическое и неврологическое лечение даже не потребовалось. В настоящее время пациентка продолжает лечение, чувствует себя хорошо. Находится под наблюдением врача эндокринолога (куратора), проводящего коррекцию лечения. Пациентка довольна кураторством, возможностью посоветоваться и получить консультацию при любых настораживающих изменениях в самочувствии, имеет полную информацию о лечении и прогнозе своего заболевания.

Важно! Своевременная диагностика заболевания ЩЖ позволяет в кратчайшие сроки назначить лечение, не дожидаясь выраженного влияния на другие системы организма.
Диффузный эутиреоидный зоб: диагностика и лечение | #02/07
Термином «диффузный эутиреоидный зоб» (ДЭЗ) обозначается видимое и/или пальпируемое увеличение щитовидной железы.
ДЭЗ — общее диффузное увеличение щитовидной железы без нарушения ее функции. Основной причиной ДЭЗ является недостаточное содержание йода в окружающей среде и, как следствие, сниженное его потребление населением с привычными продуктами питания. В зависимости от распространенности ДЭЗ, в популяции различают спорадический и эндемический зоб.

Зоб считается эндемическим, если в обследуемом регионе частота встречаемости зоба у детей младшего и среднего школьного возраста составляет более 5%. ДЭЗ — патология молодых людей. Более чем в 50% случаев он развивается до 20-летнего возраста, причем у женщин зоб развивается в 2–3 раза чаще, чем у мужчин, при этом, как правило, в те периоды, когда повышена потребность в йоде (половое созревание, беременность, кормление грудью).
В соответствии с критериями, принятыми ВОЗ, ЮНИСЕФ (Фонд ООН помощи детям) и ICCIDD (Международный Совет по контролю за йоддефицитными состояниями), регион может считаться свободным от йодного дефицита, если медиана йодурии находится в пределах 100–300 мкг/л, а распространенность зоба не превышает 5%. В России практически не существует территории, благополучной в плане риска развития йоддефицитного зоба. По данным эпидемиологических обследований 1991–2006 гг., частота различных форм зоба в РФ составляет от 10 до 40%.
Наиболее распространенной причиной развития ДЭЗ является дефицит йода. При этом гипертрофия и гиперплазия щитовидной железы носят компенсаторный характер и направлены на обеспечение организма тиреоидными гормонами. Каковы же механизмы такой адаптации к недостаточному поступлению йода?
Во-первых, увеличивается поглощение йода щитовидной железой за счет усиления его активного захвата.

Во-вторых, происходит преимущественный синтез трийодтиронина (Т3), который является наиболее активным тиреоидным гормоном, при этом на его синтез требуется не 4, а всего 3 атома йода.
В-третьих, уменьшается секреция йода почками, увеличивается реутилизация эндогенного йода, что повышает эффективность биосинтеза тиреоидных гормонов.
В-четвертых, снижается содержание йода в коллоиде (за счет преимущественного синтеза монойодтирозина, а не дийодтирозина) и тиреоглобулина в коллоиде (за счет усиления протеолиза).
На ранних стадиях развития зоба (т. е. у детей, подростков и молодых людей) происходит компенсаторная гипертрофия тиреоцитов. Щитовидная железа представлена массой мелких фолликулов, практически не содержащих коллоида. Такой зоб называют паренхиматозным, он представляет собой результат успешной адаптации.

Другой морфологический вариант ДЭЗ — коллоидный зоб. Он состоит из крупных фолликулов, содержащих огромное количество коллоида. При формировании такого типа зоба целый ряд механизмов препятствует оптимальной работе щитовидной железы. Возникает дисбаланс между синтезом и гидролизом тиреоглобулина, снижается степень йодирования тиреоглобулина. Происходит утечка йода из щитовидной железы и снижение синтеза йодтиронинов. Изменения подобного типа преобладают в ткани щитовидной железы прооперированных пациентов.

Несомненно, что все реакции адаптации стимулируются и контролируются тиреотропным гормоном (ТТГ). Однако, как было показано во многих работах, уровень ТТГ при ДЭЗ не повышается. В ходе ряда исследований in vivo и in vitro были получены новые данные об ауторегуляции щитовидной железы йодом и аутокринными ростовыми факторами (АРФ). По современным представлениям, повышение продукции ТТГ или повышение к нему чувствительности тиреоцитов имеет лишь второстепенное значение в патогенезе йоддефицитного зоба. Основная роль при этом отводится АРФ, таким как инсулиноподобный ростовой фактор 1-го типа (ИРФ-1), эпидермальный ростовой фактор (ЭРФ) и фактор роста фибробластов (ФРФ), которые в условиях снижения содержания йода в щитовидной железе оказывают мощное стимулирующее воздействие на тиреоциты. Экспериментально было показано, что при добавлении в культуру тиреоцитов КI наблюдалось снижение ТТГ-индуцируемой, цАМФ(циклический аденозинмонофосфат)-опосредованной экспрессии М-РНК ИРФ-1, с полным ее прекращением при значительном увеличении дозы йодида.
Хорошо известно, что йод сам по себе не только является субстратом для синтеза тиреоидных гормонов, но и регулирует рост и функцию щитовидной железы. Пролиферация тиреоцитов находится в обратной зависимости от интратиреоидного содержания йода. Высокие дозы йода ингибируют поглощение йода, его органификацию, синтез и секрецию тиреоидных гормонов, поглощение глюкозы и аминокислот. Йод, поступая в тиреоцит, вступает во взаимодействие не только с тирозильными остатками в тиреоглобулине, но и с липидами. Образованные в результате этого соединения (йодолактоны и йодальдегиды) являются основными физиологическими блокаторами продукции АРФ. В щитовидной железе человека идентифицировано много различных йодолактонов, которые образуются за счет взаимодействия мембранных полиненасыщенных жирных кислот (арахидоновой, доксагексеновой и др.) с йодом в присутствии лактопероксидазы и перекиси водорода.

В условиях хронической йодной недостаточности возникает снижение образования йодлипидов — веществ, сдерживающих пролиферативные эффекты АРФ (ИРФ-1, ФРФ, ЭРФ). Кроме того, при недостаточном содержании йода происходит повышение чувствительности этих АРФ к ростовым эффектам ТТГ, снижается продукция трансформирующего фактора роста-b (ТФР-b), который в норме является ингибитором пролиферации, активируется ангиогенез.
Все это приводит к увеличению щитовидной железы, образованию йоддефицитного зоба.
В целом развитие ДЭЗ зависит от многих факторов, которые до конца не изучены. Помимо йодного дефицита, к другим факторам, имеющим отношение к развитию зоба, относятся курение, прием некоторых лекарственных средств, эмоциональный стресс, очаги хронической инфекции. Имеют значение также пол, возраст, наследственная предрасположенность.

При эндемическом зобе генетическая предрасположенность может реализоваться только при наличии соответствующего внешнего фактора — дефицита йода в окружающей среде. При отсутствии генетической предрасположенности легкий или даже умеренный йодный дефицит может и не привести к формированию зоба, поскольку этот дефицит будет компенсирован более эффективной работой систем, обеспечивающих синтез тиреоидных гормонов. При тяжелом йодном дефиците даже максимальная активизация компенсаторных процессов не всегда может предотвратить образование зоба у лиц, не имеющих генетической предрасположенности.
Для оценки степени увеличения щитовидной железы методом пальпации ВОЗ (2001) рекомендована следующая классификация.
Нулевая степень — зоба нет (объем каждой доли не превышает объем дистальной фаланги большого пальца руки обследуемого).
1-я степень — зоб пальпируется, но не виден при нормальном положении шеи. Сюда же относятся узловые образования, не приводящие к увеличению самой железы.
2-я степень — зоб четко виден при нормальном положении шеи.
Чувствительность и специфичность метода пальпации для оценки степени зоба довольно низкие. Поэтому для точного определения размеров и объема щитовидной железы в рамках эпидемиологического исследования рекомендуется проведение ультразвукового исследования (УЗИ).
Объем щитовидной железы подсчитывается с учетом ширины (Ш), длины (Д) и толщины (Т) каждой доли и коэффициента поправки на эллипсоидность по следующей формуле

V щж = [(Шпр х Дпр х Тпр) + (Шл х Дл х Тл)] х 0,479.
У взрослых зоб диагностируется, если объем железы, по данным УЗИ, превышает 18 мл у женщин и 25 мл у мужчин. У ребенка объем щитовидной железы зависит от степени физического развития, поэтому перед исследованием измеряются рост и вес ребенка и по специальной шкале или по формуле вычисляется площадь поверхности тела. У детей объем щитовидной железы сопоставляется с нормативными показателями (в зависимости от площади поверхности тела).
Клиническая картина ДЭЗ зависит от степени увеличения щитовидной железы, поскольку функция ее остается нормальной. Сам по себе факт небольшого увеличения щитовидной железы при ее нормальной функции практически не отражается на работе других органов и систем. В подавляющем большинстве случаев в условиях легкого и умеренного йодного дефицита небольшое увеличение щитовидной железы обнаруживается лишь при целенаправленном обследовании.

В условиях тяжелого йодного дефицита зоб может достигать гигантских размеров. Также на фоне ДЭЗ в дальнейшем может развиться узловой зоб, в том числе и с автономно функционирующими узлами.
Лечение ДЭЗ
Мероприятия по ликвидации йодного дефицита в СССР были приняты благодаря эпидемиологическим исследованиям, начатым еще до Второй мировой войны выдающимся хирургом-эндокринологом и специалистом по профилактике О. В. Николаевым. Они включали в себя массовое производство йодированной пищевой поваренной соли, использование таблетированных препаратов йода среди групп риска, создание противозобных диспансеров. На фоне проведения этой программы йодный дефицит в России был в значительной мере преодолен в период с 1955 по 1970 г. После того как это свершилось, в знак «победы над ДЭЗ» было решено постепенно сворачивать мероприятия по его ликвидации, а диагноз «эндемический зоб» заменить на «гиперплазию щитовидной железы».

В Западной Европе вплоть до 60-х годов прошлого века использовались препараты экстрактов щитовидной железы, эффективность которых определялась не только содержанием тиреоидных гормонов, но и большим количеством йода.
На сегодняшний день существует три варианта консервативной терапии ДЭЗ:

Монотерапия левотироксином была научно обоснована в лечении ДЭЗ при описании регуляции щитовидной железы гипоталамо-гипофизарной системой. В эксперименте на крысах было показано, что искусственно смоделированный тяжелый йодный дефицит приводит к повышению уровня ТТГ, который, в свою очередь (равно как и экзогенно вводимый ТТГ), может приводить к образованию зоба. Предполагалось, что в условиях дефицита йода снижаются синтез и секреция тироксина Т4 и Т3, для которых йод является основным структурным компонентом, что по принципу отрицательной обратной связи ведет к усилению секреции ТТГ. Поэтому основной целью терапии левотироксином было подавление ТТГ, способствующего увеличению объема щитовидной железы (супрессивная терапия). Однако неоднократно было показано, что уменьшение объема железы не зависит от степени супрессии ТТГ. Также существуют исследования, доказывающие, что средний уровень ТТГ в йоддефицитных районах достоверно ниже, чем в тех районах, где потребление йода нормальное. Более того, есть данные экспериментальных работ, демонстрирующих, что простимулировать рост фолликулов, содержащих достаточное количество йода, не удается введением ТТГ.
Как было сказано выше, назначение левотироксина широко применялось для лечения ДЭЗ в прошлом. При этом на начальном этапе достигались отличные результаты. Многие клинические исследования показали, что спустя уже 3–4 мес от начала терапии, происходило значительное (не менее 20%) уменьшение объема железы. В литературе приводятся данные об эффективности использования различных доз и комбинаций тиреоидных гормонов. Так T3 в дозе 50 мкг в день является наиболее эффективным для уменьшения объема щитовидной железы. Далее по мере снижения эффективности следуют варианты:
- (T

T3 37,5 мкг в день.

Чаще всего в клинической практике использовались дозы — 150 мкг у взрослых и 100 мкг у подростков. Однако многочисленные работы однозначно продемонстрировали «феномен отмены» — увеличение размеров щитовидной железы почти до исходного уровня через короткое время после прекращения лечения. Данный феномен объясняется прежде всего тем, что при подавлении ТТГ снижается активность Na + /I–симпортера, а следовательно, уменьшается активный захват йода щитовидной железой. На фоне резкого падения интратиреоидного содержания йода при отмене лекарственного препарата происходит новый рост железы. Также к побочным эффектам терапии гормонами щитовидной железы относят возможное возникновение лекарственного тиреотоксикоза, тахиаритмии, остеопороза, что ограничивает использование этой группы препаратов при длительном лечении ДЭЗ. Однако иногда с целью быстрого достижения терапевтического эффекта прибегают к назначению кратковременного курса лечения левотироксином с дальнейшим переходом на поддерживающую терапию препаратами йода.
Монотерапия препаратами йода является этиотропной терапией. Работы последних 10–15 лет показали, что повышение продукции ТТГ или повышение к нему чувствительности тиреоцитов имеет лишь второстепенное значение в патогенезе йоддефицитного зоба. При недостаточном поступлении йода в железу снижается количество йодированных липидов (основных ингибиторов факторов роста), что оказывает мощное стимулирующее воздействие на рост тиреоцитов.
Основная роль при этом отводится местным АРФ, таким как ИРФ-1, ЭРФ и ФРФ.

Этап «возрождения» терапии ДЭЗ йодом наступил в 80-х годах прошлого столетия. Многие исследования были ограничены тем, что в то время не могло быть выполнено ультразвуковое измерение размеров щитовидной железы. Так, G. Hintze и D. Emrich в 1983 г. в своей работе, посвященной лечению йоддефицитного зоба, в качестве основного маркера изменения объема щитовидной железы использовали величину окружности шеи. Авторами было показано, что назначение 400 мкг йода также эффективно снижает объем щитовидной железы, как и 150 мкг левотироксина (оценка через 12 мес от начала лечения), и при этом, в отличие от левотироксина, результат терапии йодом сохраняется еще длительное время после его отмены.
По мере все более широкого внедрения в практическую медицину УЗИ, начинают проводиться рандомизированные контролируемые исследования по влиянию на течение йоддефицитного зоба различных режимов терапии. При этом дозы йода колебались от 100 мкг и выше, включая фармакологические, в случае использования йодированного масла. Назначение 100–150 мкг йода хорошо зарекомендовало себя при лечении зоба у детей.

У взрослых йод в дозе 100–150 мкг в сутки оказался не столь эффективен, как у детей, но тенденция к уменьшению объема щитовидной железы также прослеживается. В научной литературе 80-х годов XX в. можно найти работы, где для лечения зоба использовался йод в дозах и 500 мкг, и 400 мкг, и 300 мкг в сутки. И все они демонстрируют сравнимую эффективность монотерапии йодом с монотерапией левотироксином и комбинированной терапией препаратами йода и левотироксина, а также самый стойкий эффект после отмены препаратов. Однако есть данные, согласно которым использование высоких доз йода иногда вызывает дисфункцию щитовидной железы (гипо- или гипертиреоз). И хотя для признания этого факта нужны более весомые доказательства, в настоящее время общепринятым является следующее положение: лечебные дозы йода при ДЭЗ почти не отличаются от профилактических и составляют 150–200 мкг в сутки. Так, при проведении двойного слепого плацебо контролируемого исследования в Германии была подтверждена эффективность 200 мкг йода для лечения йоддефицитного зоба. Объем щитовидной железы уменьшился на 38% за 6 мес и сохранялся таким еще как минимум такое же время. В другом исследовании оценивалось влияние на размеры железы 200 мкг йода и 100 мкг левотироксина. Была показана сравнимая эффективность этих двух дозировок, причем еще раз акцентировалось внимание на том, что степень уменьшения объема щитовидной железы не зависит от уровня ТТГ.

В многочисленных современных работах продемонстрирован успех в снижении распространенности зоба благодаря внедрению программ всеобщего йодирования соли. Что касается проведения групповой профилактики, теперь вполне достаточно 150 мкг йода в сутки для подростков, 200 мкг — для беременных и кормящих женщин.
В научной литературе последних лет широко обсуждается вопрос развития аутоиммунных процессов в щитовидной железе на фоне приема йодсодержащих препаратов. При этом имеются работы как подтверждающие это влияние, так и отрицающие. G. Kahaly в своих работах изучал эффективность и безопасность низких доз йода при ДЭЗ. Он отметил, что при использовании 200 мкг йода в сутки повышение уровня антител к тиреоидной пероксидазе, антител к тиреоглобулину, значительное возрастание лимфоцитарной инфильтрации в ткани железы происходят только в 97% случаев. В противоположность этим фактам группа исследователей из Австрии вообще не обнаружила вышеописанных изменений при назначении 200 мг йода пациентам с йоддефицитным зобом. В целом развитие аутоиммунных процессов в щитовидной железе, скорее всего, зависит от популяционных особенностей региона, что требует проведения более детальных, тщательно спланированных исследований.
Комбинированная терапия препаратами йода и левотироксина может осуществляться как одновременным приемом препаратов левотироксина и калия йодида, так и применением их фиксированных комбинаций. Среди них наиболее часто используются препараты, содержащие 100 мкг левотироксина и 100 мкг йодида (йодтирокс). Терапия йодтироксом, как было неоднократно показано, имеет ряд преимуществ.
Во-первых, воздействуя на несколько патогенетических механизмов образования зоба, подавляется и гипертрофия, и гиперплазия тиреоцитов. Это позволяет добиться результатов, по эффективности сопоставимых с монотерапией левотироксином (при гораздо меньшем его содержании), что, в свою очередь, уменьшает количество побочных эффектов, связанных с приемом тиреоидных препаратов.
Во-вторых, снижается также склонность к развитию «феномена отмены» при кратковременном перерыве в лечении.
В-третьих, менее выражено подавление уровня ТТГ, например, по сравнению с эффектом левотироксина в дозе 150 мкг.
- Уменьшение объема зоба более выражено в случае комбинированной терапии (40%), чем при монотерапии левотироксином (24%) (Schumm и соавт.).

Меньше частота побочных эффектов левотироксина и калия йодида (так как используются меньшие дозировки, чем при монотерапии).

Существует много работ, подтверждающих эти преимущества. В одной из них сравнивалось лечение ДЭЗ у 74 случайно отобранных больных. Пациенты получали либо 150 мкг левотироксина, либо 100 мкг левотироксина + 100 мкг йода в течение 6 мес. На фоне комбинированной терапии уменьшение объема железы было несколько более выраженным (на 30% по сравнению с 25%, различие недостоверно). Уменьшение размеров железы не зависело от степени супрессии ТТГ. Кроме того, в группе пациентов, получавших комбинированное лечение, в дальнейшем было возможным поддерживать редуцированный объем железы при заместительной терапии 100 мкг йода ежедневно. В группе больных, лечившихся только левотироксином, подобное профилактическое лечение было менее эффективным. Во второе исследование были включены 82 пациента, которым в случайном порядке с лечебной целью назначались либо 100 мкг левотироксина, либо 100 мкг левотироксина + 100 мкг йода так же на протяжении 6 мес. Уменьшение объема железы на фоне левотироксина составило 24% по сравнению с 40% на фоне комбинации препаратов, различия имели статистическую значимость. Таким образом, у взрослых пациентов комбинация «левотироксин плюс йод» является более предпочтительным лечением по сравнению с монотерапией йодом (по крайней мере, в тех же дозах) и сопоставимо с аналогичной дозой левотироксина. Многие исследователи отмечают, что 150 мкг йода в сочетании с индивидуально подобранной дозой левотироксина из расчета 1 мкг/кг веса более предпочтительно для лечения эндемического зоба у взрослых.
Подводя итог вышесказанного, можно сделать вывод, что основной целью в лечении йоддефицитного зоба является не только снижение объема щитовидной железы, но и поддержание достигнутого результата. Для этого подойдут препараты йода как в виде монотерапии, так и в составе комбинированной терапии с левотироксином.

Остается вопрос, что же назначать в первую очередь. Очевидно, что интратиреоидная концентрация йода достоверно сильнее повышается при первоначальном приеме препаратов йода, чем комбинированных с левотироксином препаратов. Этот факт еще раз подтверждает этиотропный характер терапии йодом, а также целесообразность начала лечения именно с назначения препаратов йода.
На наш взгляд, алгоритм терапии ДЭЗ может быть представлен следующим образом.
- Для лечения детей с ДЭЗ рекомендован калия йодид в дозе 100–150 мкг в сутки, подростков — в дозе 150–200 мкг в сутки.
Лицам с ДЭЗ старше 45–50 лет показано активное динамическое наблюдение с ежегодным определением уровня ТТГ и проведением УЗИ щитовидной железы.

- При отсутствии выраженного эффекта от приема препаратов йода через 6 мес может быть рекомендован переход на комбинированную терапию. При этом предпочтение должно отдаваться либо фиксированной комбинации 100 мкг йода и 100 мкг левотироксина (йодтирокс), либо индивидуально подобранной дозе левотироксина из расчета 1 мкг/кг веса в сочетании с 150 мкг йода в сутки.
Но, исходя из современных представлений, какое бы первоначальное лечение зоба не проводилось, резкое его прекращение не может быть рекомендовано без дальнейшего проведения профилактических мероприятий — использования йодированной соли.
Литература
- Герасимов Г. А., Фадеев В. В., Свириденко Н. Ю., Мельниченко Г. А., Дедов И. И. Йоддефицитные заболевания в России. М., 2002.

Knudsen N., Bulow I., Laurberg P., Ovesen L., Perrild H. Low socio-economic status and familial occurrence of goitre are associated with a high prevalence of goitre// Eur J Epidemiol. 2003, 18(2): 175–81.

Feldkamp J., Seppel T., Becker A. , Klisch A., Schlaghecke R., Goretzki P. E., Roher H. D. Iodide or L-thyroxine to prevent recurrent goiter in an iodine-deficient area: prospective sonographic study// World J Surg. 1997, 21(1): 10–14.

Pfannenstiel P. Therapie der endemischen Struma mit Levothyroxin und Jodid. Ergebnisse einer multizentrischen Studie// Deutsche Med. Wochenschr. 1988, 113(9): 326–331.
Е. А. Трошина, доктор медицинских наук
Н. В. Галкина
ЭНЦ РАМН, Москва
От редакции: Оценка и лечение спорадического нетоксического зоба — некоторые ответы и другие вопросы | Журнал клинической эндокринологии и метаболизма

Спорадический нетоксический зоб (СПН) определяется как доброкачественное увеличение щитовидной железы у эутиреоидного субъекта, проживающего в зоне с достаточным содержанием йода. Такой зоб может быть диффузным, одноузловым или многоузловым и может сильно различаться по размеру в зависимости от клинического проявления, скорости роста и симптоматики. Причины SNG изучены не полностью, но включают аутоиммунные, генетические и внешние факторы.SNG является обычным явлением в клинической практике, поскольку пациенты часто обращаются с небольшим диффузным зобом или единичным пальпируемым узлом. Кроме того, недавние исследования с использованием ультразвука высокого разрешения показывают, что около 50% людей с одиночным пальпируемым узлом или диффузно увеличенной железой на самом деле имеют множественные узелки (1–4). Кроме того, до 50% населения в целом обнаруживают узелки щитовидной железы при ультразвуковом исследовании, даже если железа при пальпации нормальна. Хотя SNG является обычным явлением, существует ряд нерешенных вопросов, касающихся его естественного происхождения, рекомендуемой оценки и оптимального лечения, которые будут обобщены здесь.
Каковы естественная история и риски СНГ?

Часто утверждается, что естественная история SNG заключается в постепенном увеличении размера с возможным развитием множественных узелков, местных компрессионных симптомов и / или косметических проблем. Часто цитируемая статистика для СНГ — средний темп роста 4,5% в год (5). Тем не менее, этот темп роста был рассчитан на основе данных поперечного сечения у пациентов разного возраста в одном географическом регионе, и нет никаких долгосрочных продольных исследований роста SNG у отдельных субъектов.По клиническому впечатлению эндокринологов, наблюдающих за этими пациентами, скорость роста варьирует, и пациенты могут иметь стабильный размер зоба в течение многих лет. Эта клиническая изменчивость затрудняет прогнозирование того, можно ли безопасно наблюдать за отдельным пациентом без лечения или ему нужно лечение до того, как зоб продолжит расти.

Со временем у SNG появляется тенденция к образованию узелков, которые могут стать автономными и в конечном итоге вызвать субклинический или явный гипертиреоз.Утверждается, что гипертиреоз развивается у ~ 10% пациентов с СНГ после 10 лет наблюдения, но у большинства из этих субъектов при поступлении наблюдался подавленный уровень ТТГ и субклинический гипертиреоз (6). Истинная скорость перехода от нормальной функции щитовидной железы к субклиническому и, наконец, явному гипертиреозу при СНГ неизвестна. Он, несомненно, варьируется в зависимости от внутренних факторов, таких как соматические мутации в отдельных узелках, а также от внешних факторов, таких как потребление йода. К счастью, с помощью чувствительных анализов ТТГ это осложнение можно легко отследить и начать лечение в подходящий момент.

Еще один вопрос — риск рака щитовидной железы в СНГ. Первоначальные опасения, что у пациентов с многоузловыми железами может быть повышенная частота рака щитовидной железы, оказались необоснованными, и исследования сходятся во мнении, что частота рака при SNG составляет ~ 5%, независимо от того, содержит ли железа один или несколько узелков (1–4). Эти обнадеживающие данные позволяют эндокринологу оценить доминантный или подозрительный узел в многоузловой железе так же, как и одиночный узел (за исключением пациентов, которые в анамнезе подвергались внешнему облучению головы и шеи и имеют повышенный риск рак щитовидной железы).
Как следует обследовать пациента с SNG?

Обследование пациента с SNG должно начинаться с измерения ТТГ, потому что многие пациенты с клиническим эутиреозом имеют биохимические признаки гипо- или гипертиреоза. Степень дисфункции щитовидной железы часто бывает легкой или субклинической, о чем свидетельствует изолированное отклонение от нормы ТТГ. Субклинический или явный гипотиреоз следует лечить, чтобы обратить вспять или предотвратить симптомы, а также предотвратить дальнейший рост зоба.Также следует лечить явный гипертиреоз, особенно потому, что многие пациенты с СНГ и гипертиреозом старше и имеют повышенный сердечный риск. Сложнее решить, лечить ли субклинический гипертиреоз, которое является наиболее частым нарушением функции щитовидной железы при СНГ. Все больше данных свидетельствует о том, что субклинический гипертиреоз пагубно сказывается на сердце, костях и когнитивных функциях, и при принятии решения о лечении следует принимать во внимание эти риски для отдельного пациента.

А что насчет пациента с нормальной функцией щитовидной железы и SNG? Нет единого мнения о том, как следует оценивать такого пациента. Некоторые авторы рекомендуют УЗИ всем пациентам, потому что около 50% имеют множественные узелки, которые не обнаруживаются при физикальном обследовании, и потому, что повторные ультразвуковые измерения очень чувствительны для определения роста узелков (1, 7). После обнаружения непальпируемых узелков опубликованные рекомендации включают тонкоигольную аспирационную биопсию любого узелка размером не менее 1–1.5 см в диаметре, чтобы исключить наличие рака щитовидной железы. Недавние исследования сообщают, что 4–6% непальпируемых узелков, взятых при биопсии под ультразвуковым контролем, выявляют рак, что сопоставимо с таковой для пальпируемых узелков (1, 3, 8). Тем не менее, нет продольных исследований или исследований экономической эффективности, показывающих, что этот подход, который приводит к высокому уровню биопсии и значительному количеству направлений к хирургическим вмешательствам, влияет на долгосрочные результаты.
Как лучше всего лечить СНГ?
Цели лечения пациента с доброкачественным СНГ включают облегчение местных компрессионных симптомов или косметической деформации, предотвращение прогрессирующего увеличения щитовидной железы и лечение ассоциированной дисфункции щитовидной железы.Эти симптомы широко варьируются среди пациентов, от тех, у кого нет симптомов и случайно обнаружен зоб, до пациентов с компрессией трахеи и стридором. Таким образом, не существует единого оптимального лечения СНГ, и решения о лечении должны приниматься индивидуально. Существует четыре основных варианта лечения СНГ: мониторинг без лечения, тиреоидэктомия, подавление левотироксина (l-тироксина) и радиоактивный йод.
Мониторинг без лечения. Этот вариант не часто обсуждается в литературе, возможно, из-за цитируемой естественной истории роста зоба в SNG и желания лечить до того, как размер зоба снижает эффективность и увеличивает риски. Однако рост SNG может быть весьма непостоянным, и у некоторых пациентов зоб стабильный в течение многих лет. Учитывая риски вмешательства (обсуждаемые ниже), я считаю, что период бдительного ожидания у пациентов без местных симптомов или дисфункции щитовидной железы часто является лучшим вариантом. Если выбран этот вариант, неясно, адекватно ли следует за этими пациентами только клиническое обследование или им следует проводить периодические ультразвуковые измерения общей щитовидной железы и размера узелков.

Тиреоидэктомия. В течение многих лет стандартным методом лечения СНГ была тиреоидэктомия. Частота отдаленных рецидивов после тиреоидэктомии зависит от объема операции и колеблется от 0% для тотальной тиреоидэктомии до 60% для односторонней тиреоидэктомии (9). Среднее время до рецидива составляет много лет, и многим пациентам с рецидивом повторная операция не требуется. Послеоперационное лечение l-тироксином не влияет на частоту рецидивов (за исключением пациентов, ранее перенесших внешнее облучение). Основываясь на частоте рецидивов, можно рекомендовать тотальную тиреоидэктомию для пациентов с SNG, за исключением того, что частота осложнений также увеличивается с увеличением объема операции.К ним относятся рецидивирующее повреждение гортанного нерва и гипопаратиреоз, которые, к счастью, редко встречаются в руках опытных хирург. Таким образом, я считаю, что тиреоидэктомия является подходящим вариантом в SNG с учетом общего состояния здоровья пациента, размера зоба, симптомов и доступного хирургического опыта.

Подавление l-тироксина. Использование l-тироксина в дозах, предназначенных для подавления уровня ТТГ, широко изучалось в SNG. Теория, лежащая в основе этого лечения, заключается в том, что ТТГ является фактором роста для SNG, и подавление уровней ТТГ устранит этот стимул роста и вызовет уменьшение или стабилизацию зоба.Первоначальные исследования показали, что этот подход эффективен в СНГ, однако многие из этих исследований были краткосрочными, не включали группу плацебо для контроля спонтанных изменений размера зоба и / или проводились в районах с дефицитом йода. Плацебо-контролируемые исследования в целом неутешительны с точки зрения уменьшения зоба (недавние обзоры см. В ссылках 2–4), хотя в одном исследовании действительно документировано предотвращение роста узелков с помощью l-тироксина в течение 5 лет (10).
Во всех исследованиях при прекращении приема l-тироксина SNG восстанавливаются, что требует длительного лечения.Это означает, что у пациента может быть субклинический гипертиреоз в течение многих лет. В настоящее время все больше данных свидетельствует о том, что субклинический гипертиреоз приводит к потере костной массы, повышенному риску фибрилляции предсердий и других сердечных проблем, а также к нейропсихиатрическим и когнитивным эффектам. Сомнительная долгосрочная эффективность подавления ТТГ в сочетании с этими рисками привела к снижению энтузиазма по поводу этого варианта лечения.
Йод радиоактивный. Первые сообщения об использовании радиоактивного йода для лечения большого многоузлового зоба появились в 1960-х годах, после чего был проведен ряд неконтролируемых исследований.  Семь опубликованных исследований, в которых задокументированы изменения размера зоба после радиоактивного йода, обобщены в Таблице 1 (11-17). В отношении этих исследований есть ряд предостережений: в большинстве случаев отбирались пациенты с большим симптоматическим зобом, которые либо не подходили для хирургического вмешательства, либо отказывались от операции. Некоторые исследования проводились в областях с низким или пограничным потреблением йода, что может повысить эффективность радиоактивного йода. У некоторых испытуемых был пониженный уровень ТТГ, а у некоторых был выраженный гипертиреоз.Дозы йода-131 ( 131 I) широко варьировались, хотя в большинстве случаев были предприняты попытки доставить 100 мкКи на грамм ткани щитовидной железы с поправкой на 24-часовое поглощение. В большинстве исследований период наблюдения был относительно коротким, хотя продолжительность двух исследований составляла 8 и 10 лет. Несмотря на эти предостережения, результаты этих исследований обнадеживают.
Семь опубликованных исследований, в которых задокументированы изменения размера зоба после радиоактивного йода, обобщены в Таблице 1 (11-17). В отношении этих исследований есть ряд предостережений: в большинстве случаев отбирались пациенты с большим симптоматическим зобом, которые либо не подходили для хирургического вмешательства, либо отказывались от операции. Некоторые исследования проводились в областях с низким или пограничным потреблением йода, что может повысить эффективность радиоактивного йода. У некоторых испытуемых был пониженный уровень ТТГ, а у некоторых был выраженный гипертиреоз.Дозы йода-131 ( 131 I) широко варьировались, хотя в большинстве случаев были предприняты попытки доставить 100 мкКи на грамм ткани щитовидной железы с поправкой на 24-часовое поглощение. В большинстве исследований период наблюдения был относительно коротким, хотя продолжительность двух исследований составляла 8 и 10 лет. Несмотря на эти предостережения, результаты этих исследований обнадеживают.  Размер зоба уменьшился во всех случаях на 40% и более, и у большинства пациентов наблюдалось значительное облегчение симптомов сжатия. Побочные эффекты были легкими, за исключением высоких показателей возможного гипотиреоза.
Размер зоба уменьшился во всех случаях на 40% и более, и у большинства пациентов наблюдалось значительное облегчение симптомов сжатия. Побочные эффекты были легкими, за исключением высоких показателей возможного гипотиреоза.
Резюме семи опубликованных исследований эффективности и побочных эффектов терапии радиоактивным йодом для SNG
| Ссылка . | Кол-во пациентов . | 131 I доза . | Продолжение . | Результаты . | Побочные эффекты . |
|---|---|---|---|---|---|
| 11 | 14 | 20–100 мКи | 1–2 года | Уменьшение размера зоба при осмотре у 79% | 1 тиреоидит, 1 гипертироид, 3 гипотиреоза (2 субклинических) |
| 12 | 25 | 7–28 мКи | 1 год | Снижение среднего объема щитовидной железы на 41% | 2 гипотиреоза, 1 преходящий гипертироидный |
| 13 | 20–50 мКи | До 8 год | Снижение среднего объема щитовидной железы на 39% | 100% гипотиреоз за 8 лет | |
| 14 | 69 | 4–30 мКи | До 10 лет | Снижение среднего объема щитовидной железы на 55% | 2 легкая боль в шее, 3 гипертиреоза, 22% гипотиреоза |
| 15 | 17 | 37–150 мКи | 1 год | 40% уменьшение среднего объема щитовидной железы | 2 боли в горле, 1 гип эртироид |
| 16 | 10 | 14–65 мКи | 1–6 лет | 48% уменьшение среднего объема щитовидной железы | 2 тиреоидита легкой степени, 4 субклинического гипотиреоза |
| 17 | 38 | 60 mCi (фракционировано в течение 4 месяцев) | До 4 лет | Уменьшение размера зоба при осмотре у 92% | 3 боль в шее, 66% гипотиреоз в 18 месяцев |
| Ссылка .  | Кол-во пациентов . | 131 I доза . | Продолжение . | Результаты . | Побочные эффекты . |
|---|---|---|---|---|---|
| 11 | 14 | 20–100 мКи | 1–2 года | Уменьшение размера зоба при осмотре у 79% | 1 тиреоидит, 1 гипертироид, 3 гипотиреоза (2 субклинических) |
| 12 | 25 | 7–28 мКи | 1 год | Снижение среднего объема щитовидной железы на 41% | 2 гипотиреоза, 1 преходящий гипертироидный |
| 13 | 15 | 20–50 мКи | До 8 год | Снижение среднего объема щитовидной железы на 39% | 100% гипотиреоз за 8 лет |
| 14 | 69 | 4–30 мКи | До 10 лет | Снижение среднего объема щитовидной железы на 55% | 2 легкая боль в шее, 3 гипертиреоза, 22% гипотиреоза |
| 15 | 37–150 мКи | 1 год | 40% уменьшение среднего объема щитовидной железы | 2 боли в горле, 1 гип эртироид | |
| 16 | 10 | 14–65 мКи | 1–6 лет | 48% уменьшение среднего объема щитовидной железы | 2 тиреоидита легкой степени, 4 субклинического гипотиреоза |
| 17 | 38 | 60 mCi (фракционировано за 4 месяца) | До 4 лет | Уменьшение размера зоба при осмотре у 92% | 3 боль в шее, 66% гипотиреоз в 18 месяцев |
Резюме семи опубликованных исследований, касающихся эффективности и побочных эффектов терапии радиоактивным йодом для SNG
| Ссылка . | Кол-во пациентов . | 131 I доза . | Продолжение . | Результаты . | Побочные эффекты .  |
|---|---|---|---|---|---|
| 11 | 14 | 20–100 мКи | 1–2 года | Уменьшение размера зоба при осмотре у 79% | 1 тиреоидит, 1 гипертироид, 3 гипотиреоза (2 субклинических) |
| 12 | 25 | 7–28 мКи | 1 год | Снижение среднего объема щитовидной железы на 41% | 2 гипотиреоза, 1 преходящий гипертироидный |
| 13 | 15 | 20–50 мКи | До 8 год | Снижение среднего объема щитовидной железы на 39% | 100% гипотиреоз за 8 лет |
| 14 | 69 | 4–30 мКи | До 10 лет | Снижение среднего объема щитовидной железы на 55% | 2 легкая боль в шее, 3 гипертиреоза, 22% гипотиреоза |
| 15 | 17 | 37–150 мКи | 1 год | 40% уменьшение среднего объема щитовидной железы | 2 боли в горле, 1 гип эртироид |
| 16 | 14–65 мКи | 1–6 лет | 48% уменьшение среднего объема щитовидной железы | 2 тиреоидита легкой степени, 4 субклинического гипотиреоза | |
| 17 | 38 | 60 mCi (фракционировано в течение 4 месяцев) | До 4 лет | Уменьшение размера зоба при осмотре у 92% | 3 боль в шее, 66% гипотиреоз в 18 месяцев |
| Ссылка . | Кол-во пациентов . | 131 I доза . | Продолжение . | Результаты . | Побочные эффекты . |
|---|---|---|---|---|---|
| 11 | 14 | 20–100 мКи | 1–2 года | Уменьшение размера зоба при осмотре у 79% | 1 тиреоидит, 1 гипертироид, 3 гипотиреоза (2 субклинических) |
| 12 | 25 | 7–28 мКи | 1 год | Снижение среднего объема щитовидной железы на 41% | 2 гипотиреоза, 1 преходящий гипертироидный |
| 13 | 20–50 мКи | До 8 год | Снижение среднего объема щитовидной железы на 39% | 100% гипотиреоз за 8 лет | |
| 14 | 69 | 4–30 мКи | До 10 лет | Снижение среднего объема щитовидной железы на 55% | 2 легкая боль в шее, 3 гипертиреоза, 22% гипотиреоза |
| 15 | 17 | 37–150 мКи | 1 год | 40% уменьшение среднего объема щитовидной железы | 2 боли в горле, 1 гип эртироид |
| 16 | 10 | 14–65 мКи | 1–6 лет | 48% уменьшение среднего объема щитовидной железы | 2 тиреоидита легкой степени, 4 субклинического гипотиреоза |
| 17 | 38 | 60 mCi (фракционировано за 4 месяца) | До 4 лет | Уменьшение размера зоба при осмотре у 92% | 3 боль в шее, 66% гипотиреоз в 18 месяцев |

Учитывая эти обнадеживающие предварительные исследования, время было подходящим для контролируемого проспективного исследования лечения СНГ радиоактивным йодом. О таком исследовании теперь сообщили Wesche et al. (18) в этом номере журнала. Шестьдесят четыре пациента с SNG прошли соответствующую первоначальную оценку, включая оценку размера зоба и узловатости с помощью ультразвука и тонкоигольной аспирации подозрительных узелков для исключения злокачественных новообразований. У пятидесяти девяти субъектов был многоузловой зоб (из которых пять имели субтернальные компоненты), а пять субъектов имели одиночные узелки. Зоб варьировал по размеру от 17 до 260 мл. У семнадцати пациентов был субклинический гипертиреоз с пониженным уровнем ТТГ.

Субъекты были стратифицированы по полу и статусу менопаузы и были рандомизированы для получения супрессивных доз l-тироксина (n = 32) или радиоактивного йода (n = 32). Начальные дозы l-тироксина составляли 2,5 мкг / кг массы тела в день, что является высоким показателем, о чем свидетельствуют симптомы легкого тиреотоксикоза у 10 человек и развитие фибрилляции предсердий у 1 пациента. Дозы l-тироксина снижались до минимальной дозы, необходимой для поддержания подавления ТТГ, что привело к средней конечной дозе 1,9 мкг / кг · день. Основным побочным эффектом, отмеченным в группе, получавшей l-тироксин, было увеличение маркеров метаболизма костной ткани и значительное снижение минеральной плотности костной ткани позвоночника на 3,6% через 2 года, чего не наблюдалось в группе 131 I.
Терапевтические 131 I Дозы были рассчитаны на уровне 120 мкКи (4,44 МБк) на миллилитр ткани щитовидной железы с введенным диапазоном 12–90 мКи. Эти дозы сопоставимы с дозами, указанными в приведенной выше литературе. Первыми побочными эффектами, наблюдаемыми при лечении 131 I, были болезненность шеи и легкие тиреотоксические симптомы у четырех пациентов.Через 2 года у 35% пациентов, получавших 131 I, был гипотиреоз, а у 10% — субклинический гипертиреоз.

Разница в результатах между двумя группами лечения была впечатляющей: 97% из 131 пациентов, получавших I, имели значительное уменьшение размера зоба (определяемое как уменьшение размера зоба на 13% или более, что соответствует 2 стандартным значениям ультразвукового исследования). вариабельность измерений). Среднее снижение составило 39% через 1 год и 46% через 2 года. Эти данные очень похожи на данные, ранее сообщенные в неконтролируемых исследованиях, упомянутых выше.Следует отметить, что размер зоба до лечения был обратно пропорционален уменьшению зоба. Напротив, результаты группы l-тироксина неутешительны. Ответили 43%, в среднем на 23% через 1 год и на 22% через 2 года. Пятьдесят семь процентов не ответили, со средним снижением на 1% через 1 год и средним увеличением на 22% через 2 года. Степень уменьшения зоба была напрямую связана с исходным уровнем ТТГ, особенно плохие ответы наблюдались у субъектов с субклиническим гипертиреозом.

Можно спорить с некоторыми деталями этого исследования: относительное чрезмерное лечение l-тироксином, вероятно, привело к более высокому уровню побочных эффектов и потере костной массы, чем было бы при более консервативных дозах. Тем не менее, эти дозы также, вероятно, максимизировали показатели эффективности для этой группы, и мы вряд ли увидим лучший ответ при более умеренных дозах l-тироксина. Включение субъектов с пониженным уровнем ТТГ при поступлении может иметь усиление побочных эффектов и снижение показателей эффективности для группы, получавшей l-тироксин, при одновременном повышении показателей эффективности для группы, получавшей 131 I.Однако авторы провели субанализ пациентов с нормальным уровнем ТТГ, который не изменил результатов. В исследование были включены пациенты с небольшим зобом, и можно утверждать, что за такими пациентами можно наблюдать без лечения в течение нескольких лет. Уменьшение зоба по шкале 131 I было обратно пропорционально начальному размеру зоба, что означает, что пациенты с большим зобом имели меньшее уменьшение. Это немного разочаровывает, потому что именно та группа пациентов больше всего выиграет от уменьшения размеров зоба.
Существует одна долгосрочная проблема, связанная с использованием радиоактивного йода у пациентов с СНГ, которая не может быть решена в мелкомасштабном краткосрочном исследовании, подобном тому, о котором сообщили Wesche et al.  (18): риск канцерогенеза, вызванного радиоактивным йодом. Риск карциномы щитовидной железы не увеличивается у пациентов, получавших 131 I для лечения гипертиреоза или рака щитовидной железы (19, 20). Большинство опубликованных эпидемиологических данных о развитии вторичного рака не щитовидной железы после лечения радиоактивным йодом болезни Грейвса также обнадеживают.Тем не менее, некоторые исследования предполагают небольшое увеличение частоты рака почек, желудка, мочевого пузыря, груди или мозга. Кроме того, дозы 131 I для лечения болезни Грейвса обычно ниже, чем дозы, предлагаемые для лечения SNG, и, следовательно, воздействие на экстратироидные ткани намного ниже, чем при лечении SNG. Другие данные о пациентах, получающих лечение рака щитовидной железы в высоких дозах 131 I, предполагают, что относительный риск вторичной карциномы или лейкемии увеличивается только при высоких кумулятивных дозах 131 I (19, 20).Дозиметрические измерения и расчеты оценок риска у пациентов, которым назначали 131 I для большого многоузлового зоба, также обнадеживают, но они основаны на моделировании данных, а не на последующем наблюдении за пациентом (21).
(18): риск канцерогенеза, вызванного радиоактивным йодом. Риск карциномы щитовидной железы не увеличивается у пациентов, получавших 131 I для лечения гипертиреоза или рака щитовидной железы (19, 20). Большинство опубликованных эпидемиологических данных о развитии вторичного рака не щитовидной железы после лечения радиоактивным йодом болезни Грейвса также обнадеживают.Тем не менее, некоторые исследования предполагают небольшое увеличение частоты рака почек, желудка, мочевого пузыря, груди или мозга. Кроме того, дозы 131 I для лечения болезни Грейвса обычно ниже, чем дозы, предлагаемые для лечения SNG, и, следовательно, воздействие на экстратироидные ткани намного ниже, чем при лечении SNG. Другие данные о пациентах, получающих лечение рака щитовидной железы в высоких дозах 131 I, предполагают, что относительный риск вторичной карциномы или лейкемии увеличивается только при высоких кумулятивных дозах 131 I (19, 20).Дозиметрические измерения и расчеты оценок риска у пациентов, которым назначали 131 I для большого многоузлового зоба, также обнадеживают, но они основаны на моделировании данных, а не на последующем наблюдении за пациентом (21).  Таким образом, это остается проблемой, особенно для молодых пациентов, и требует обсуждения с ними в контексте выбора хирургического вмешательства или терапии радиоактивным йодом для СНГ.
Таким образом, это остается проблемой, особенно для молодых пациентов, и требует обсуждения с ними в контексте выбора хирургического вмешательства или терапии радиоактивным йодом для СНГ.

Если вводимая доза 131 I вызывает беспокойство, то стратегии по повышению эффективности лечения SNG при минимизации доз 131 I имеют смысл.Такая стратегия существует при использовании рекомбинантного человеческого ТТГ (rhTSH, Thyrogen, Genzyme Transgenics Corp., Бостон, Массачусетс) в SNG. rhTSH стимулирует поглощение йода нормальной и аномальной тканью щитовидной железы и используется в клинических условиях для последующего наблюдения за пациентами с раком щитовидной железы. Huysmans et al. (22) недавно опубликовали результаты исследования фазы I, изучающего, можно ли повысить поглощение радиоактивного йода при нетоксичном многоузловом зобе с помощью rhTSH. Очень низкие дозы rhTSH (0,01 и 0,03 мг по сравнению с 1.8 мг, применяемые при раке щитовидной железы) значительно увеличивали 24-часовое потребление радиоактивного йода у пациентов с многоузловым зобом размером от 60 до 300 г. Более высокая доза также привела к значительному повышению уровня гормонов щитовидной железы, которое длилось неделю, и, очевидно, необходимы дальнейшие исследования зависимости реакции от дозы, чтобы оптимально определить лучшую дозу rhTSH и время для этого многообещающего лечения. Дополнительные исследования использования rhTSH в лечении SNG в настоящее время продолжаются, и их результаты ожидаются с большим интересом.

Таким образом, исследование, проведенное Wesche et al. № (18) представляет собой важный шаг вперед в нашем подходе к лечению SNG. Вместе с предыдущими исследованиями я считаю, что эти данные окончательно опровергают идею о том, что l-тироксин является безопасным и эффективным средством лечения СНГ. На мой взгляд, пациенты с меньшим бессимптомным зобом могут наблюдаться выжидательно, в то время как пациенты с большим или симптоматическим зобом могут выбирать между хирургическим вмешательством и лечением радиоактивным йодом.Это решение может быть индивидуализировано в зависимости от клинических проблем и предпочтений пациента. Мы надеемся, что дальнейшие ответы на наши вопросы относительно оптимальной оценки и лечения пациентов с СНГ будут доступны на основе результатов исследований, которые сейчас проводятся.
"