Морбидное ожирение: причины, симптомы и лечение в статье флеболога Хитарьян А. Г.
Морбидное ожирение - симптомы и лечение
Что такое морбидное ожирение? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьяна Александра Георгиевича, флеболога со стажем в 32 года.
Над статьей доктора Хитарьяна Александра Георгиевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
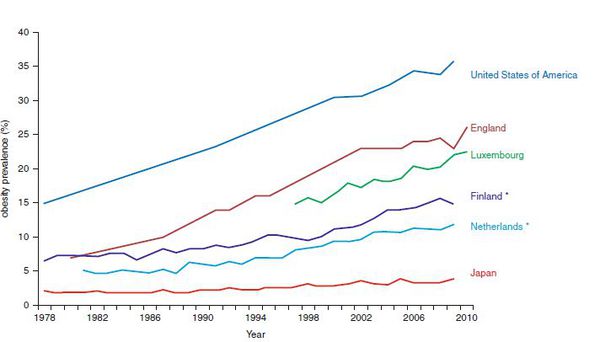
Ожирение является одной из величайших проблем общественного здравоохранения в XXI веке. Оно является причиной более 5% всех смертей в год во всем мире. Его глобальный экономический ущерб составляет примерно 2 триллиона долларов в год, что соответствует 2,8% мирового внутреннего валового продукта (ВВП). В настоящее время более 2,1 миллиарда человек, что составляет примерно 30% мирового населения, страдают избыточным весом или ожирением. [1] Более тревожным является тот факт, что если распространение ожирения будет продолжаться по текущей траектории, то почти половина взрослого населения мира к 2030 году будет иметь избыточный вес или ожирение.
Ожирение определяется как избыток жира в организме (увеличение размера и/или количества жировых клеток) относительно массы тела. [2] Клинически, ожирение определяется на основе индекса массы тела (ИМТ). ИМТ от 25 до 29,9 кг/м 2 называется избыточным весом, ИМТ 30 кг/м 2 или более классифицируется как ожирение (см. таблицу). [3] Тяжелое, или ожирение III степени, определяется как ИМТ 40 кг/м 2 или более с/или без значимой сопутствующей патологии. Этот термин также используется для лиц с ИМТ от 30 до 39,9 кг/м 2 , которые имеют значимые сопутствующие заболевания. [4] ИМТ, равное или превышающее 50 кг/м 2 , называется суперожирением. [5]
На основании ИМТ ожирение делится на 3 степени, а риск сопутствующих заболеваний увеличивается от I до III степени.
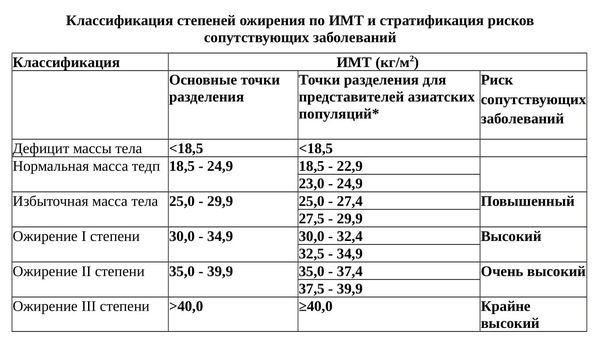
*Классификация для представителей азиатских популяций остается такой же, как и международная классификация, но с позиции мероприятий общественного здравоохранения точками разделения для осуществления оперативных вмешательств являются 23, 27,5, 32,5 и 37,5. [6]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы морбидного ожирения
Наиболее частыми ассоциированными с ожирением заболеваниями являются:
- сахарный диабет 2 типа,
- гипертоническая болезнь,
- синдром ночного апноэ,
- острое нарушение мозгового кровообращения,
- дислипидемия,
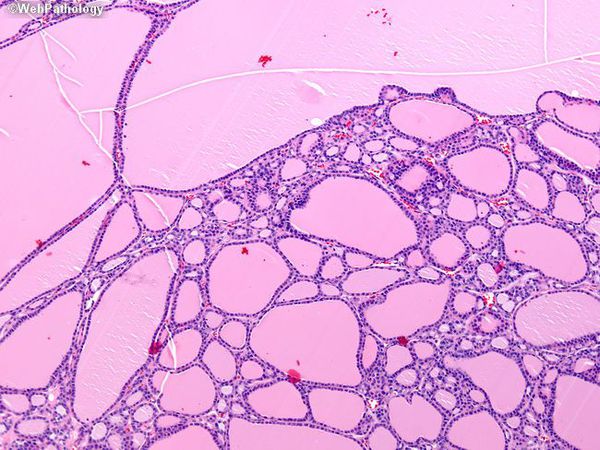
- рак щитовидной железы,
- неалкогольный жировой гепатоз и др.
По данным всемирной организации здравоохранения (ВОЗ), избыточный вес увеличивает риск развития некоторых неинфекционных заболеваний: диабета, рака, болезней опорно-двигательной и сердечно-сосудистой систем. [7] В большинстве европейских стран в 80% случаев сахарного диабета 2 типа, 35% ишемической болезни сердца и 55% гипертонической болезни среди взрослого населения так или иначе связаны с ожирением. Помимо указанных, лечение и других связанных с ожирением заболеваний (остеоартроз, синдром ночного апноэ, бесплодие, депрессия, желчнокаменная болезнь и др.) требует существенных финансовых затрат. [8]
Патогенез морбидного ожирения
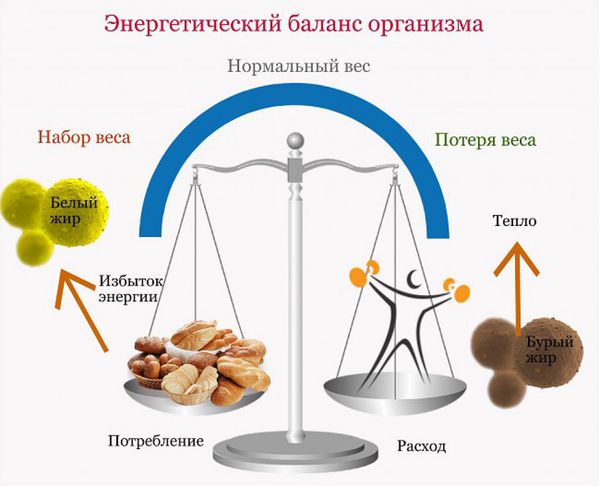
Если получаемая от еды и питья энергия превышает затрачиваемую организмом путем обмена веществ и физической активности, избыток хранится в виде жира, если дисбаланс сохраняется в течение долгого времени, то в конечном итоге это может привести к ожирению. Сложное взаимодействие генетических и экологических факторов определяет возраст начала и тяжесть ожирения. Знание регуляции энергетического баланса имеет огромное значение для понимания патогенеза ожирения.
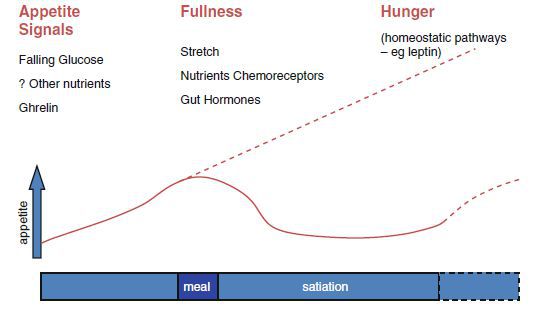
У людей существует жесткая регуляция энергетического баланса, однако имеющаяся тенденция набирать вес в течение всей взрослой жизни, порядка 1 кг в год, подтверждает тот факт, что механизмы баланса энергетического обмена развивались в первую очередь для защиты от потери веса. Потребление пищи и затраты энергии находятся под контролем центральной нервной системы. Существуют афферентные сигналы, возникающие из желудочно-кишечного тракта, печени и жировой ткани, которые регулируют потребление энергии, а также эфферентные нейрогуморальные сигналы, влияющие на пищеварение и метаболизм пищи. Центральная нервная система (ЦНС) регулирует энергетический обмен, определяя метаболический статус от различных нейрогуморальных сигналов и тем самым контролируя потребление энергии. Однако вид, запах, осязание и память о продуктах, а также социальная ситуация также влияют на эти системы. В ЦНС имеется по меньшей мере 50 различных нейротрансмиттеров, реагирующих на циркулирующие в крови питательные и нейрогуморальные сигналы. Они определяют чувство голода и сытости, а также влияют на скорость обмена веществ. В общем, сигналы, которые увеличивают потребление пищи, имеют тенденцию к снижению скорости метаболизма и наоборот.
Голод развивается частично в ответ на снижение концентрации определённых питательных веществ, таких как глюкоза, жирные кислоты и аминокислоты, а также изменения циркулирующих концентраций гормонов. Грелин, выделяемый преимущественно желудком между приемами пищи, стимулирует пищевое поведение. Грелин был идентифицирован в желудке крысы как фактор, стимулирующий секрецию гормона роста (ГР). [2] После еды концентрация питательных веществ и определённых гормонов насыщения, таких как холецистокинин, глюкагоноподобный пептид-1 (ГПП-1), панкреатический полипептид (ПП), оксинтомодулин и пептид YY, увеличивается, в то время как голодные сигналы от блуждающего нерва уменьшаются, что приводит к отключению чувства голода и стимулированию чувства насыщения. Эти нейроэндокринные сигналы из кишечника образуют часть цепи кишечник-мозг, которая играет ведущую роль в регуляции аппетита.

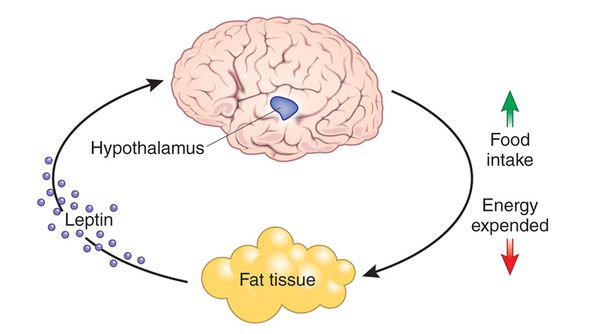
Следующим гормоном, играющим важную роль в регуляции энергетического обмена, является лептин. Лептин был обнаружен у мышей с унаследованным синдромом тяжелого ожирения, эти мыши имели дефект в гене, кодирующем лептин, поэтому не были способны синтезировать гормон в жировой ткани. [13] Лептин активно переносится в ЦНС, где он связывается с рецептором OB-Rb, преимущественно в дугообразном ядре гипоталамуса. [14] Когда масса жировой ткани уменьшается и концентрация лептина снижается, увеличивается секреция нейропептида Y (пептид с 36 аминокислотами, который в высоких концентрациях находится в гипоталамусе). [15] Это приводит к стимуляции приёма пищи и снижению термогенеза. Хотя в ответ на избыток энергии организм отключает некоторые сигналы голода и увеличивает термогенез, обратные механизмы относительно слабы.
Инсулин и глюкокортикоиды могут также действовать как модулирующие факторы в энергетическом обмене. Применение глюкокортикоидов стимулирует аппетит, в то время как их недостаток снижает аппетит и вызывает потерю веса. Было установлено, что инсулин снижает аппетит при инъекции непосредственно в ЦНС у подопытных животных, но является анаболическим в периферических тканях, что приводит к увеличению веса. Глюкагоноподобный пептид-1 (ГПП-1) является одним из инкретиновых гормонов, секретируемых кишечником в ответ на прием пищи. Доказано, что применение различных аналогов ГПП-1 для лечения сахарного диабета 2 типа достоверно приводит к значительной потере веса у этих пациентов.
Существуют мощные механизмы гомеостаза энергии, которые способствуют увеличению веса тела, в то время как эволюционных механизмов снижения потребления пищи или сжигания лишних калорий в виде тепла практически нет.
Классификация и стадии развития морбидного ожирения
Первичное (экзогенно-конституциональное ожирение, алиментарно-конституциональное):
- по женскому типу, или гиноидное (ягодично-бедренное, нижний тип),
- по мужскому типу, или андроидное (абдоминальное, висцеральное, верхний тип).
Вторичное (симптоматическое) ожирение:
- с установленным генетическим нарушением (в том числе в составе известных генетических синдромов с полиорганным поражением),
- церебральное (адипозогенитальная дистрофия, синдром Пехкранца–Бабинского–Фрелиха):
а) опухоли головного мозга,
б) инфекционные заболевания, диссеминация системных поражений,
в) на фоне психических заболеваний,
- эндокринное:
- ятрогенное (обусловленное приемом ряда лекарственных средств).
Осложнения морбидного ожирения
Продолжительность жизни людей, страдающих ожирением, укорачивается на 5-20 лет в зависимости от пола, возраста и национальности. [9]
Диагностика морбидного ожирения
Как уже говорилось ранее в нашей статье, основным методом диагностики ожирения является определение индекса массы тела. Наряду с определением ИМТ существует множество не менее интересных и заслуживающих внимания способов диагностики ожирения.
Окружность талии (ОТ) и соотношение талии и бедер (Т/Б) являются простыми и наиболее часто используемыми индикаторами распределения жира. ОТ является показателем массы висцерального жира и риска заболеваний у лиц с ИМТ менее 35 кг/м 2 . Если ИМТ составляет 35 кг/м 2 и более, ОТ незначительно добавляет к абсолютной мере риска осложнений, определяемого ИМТ. Таким образом, ОТ и соотношение Т/Б обычно не измеряются у пациентов с ИМТ более 35 кг/м 2 . Увеличение окружности талии более 102 см у мужчин и более 88 см у женщин коррелируют с факторами риска сердечно-сосудистых заболеваний, гипергликемии и гиперлипидемии. [16] Таким образом, благодаря своей большей простоте определение ОТ было признано полезным критерием для оценки ожирения.
Калиперометрия представляет собой измерение толщины кожно-жировой складки на определённых участках тела с помощью специальных устройств — калиперов. Измерение толщины кожно-жировой складки является недорогим и простым в использовании методом. Однако результаты, зависящие от умений и техники врача, а также от правильно выбранного и измеренного участка, являются субъективными. Кроме того, этот метод имеет присущие недостатки, поскольку он основан на двух предположениях, одно из них заключается в том, что толщина подкожного жира отражает постоянную долю общего жира в организме, а второе заключается в том, что участок, выбранный для измерения, представляет собой среднюю толщину измеряемого жира. Для большей точности результатов калипер должен быть точно калиброван, а рабочие поверхности должны иметь определенное постоянное давление на кожно-жировую складку.
Биоэлектрический импедансный анализ измеряет импеданс (сопротивление) потока электрического тока через жидкости организма. Сопротивление низкое в тощей массе, где содержится внутри- и внеклеточная жидкость и электролиты, и высокое в жировой ткани. Следовательно, импеданс пропорционален объему воды тела. Биоимпедансометрия — хорошая альтернатива для измерения процентного содержания жира в организме, когда жировая ткань находится в пределах нормальных отложений. Тем не менее, биоимпедансометрия имеет тенденцию переоценивать процент жировой ткани у худых людей и недооценивать процент жира у пациентов с ожирением. [17]
Сканирование с использованием двухэнергетической рентгеновской абсорбциометрии (DEXA) является полезным и точным методом оценки состава тела. В настоящее время DEXA-сканирование занимает приблизительно 5-20 минут. [18] Его способность исследовать состав тела во всем организме и отдельных сегментах тела также полезна для определения распределения жира и региональной минеральной плотности костей.
Лечение морбидного ожирения
Оптимальным считается постепенное снижение массы тела (не более чем 0,5–1 кг в неделю), направленное в большей степени на компенсацию сопутствующих метаболических и гормональных нарушений, чем на улучшение антропометрических показателей. Клинически значимым считают снижение массы тела более 10% от исходной. Целевые уровни показателей метаболизма:
- уровень глюкозы в плазме натощак — не более 5,5 ммоль/л,
- АД — не более 140/90 мм рт.ст.,
- ХС ЛПВП — более 1,03 ммоль/л у мужчин и более 1,29 ммоль/л у женщин,
- общий ХС — не более 5,2 ммоль/л,
- триглицериды — не более 1,7 ммоль/л.
Весь период лечения делится на два этапа: снижения (3–6 мес.) и стабилизации (6–12 мес.) массы тела.
Немедикаментозное лечение
Включает диетотерапию, физические нагрузки и психотерапию. Рекомендуемая ВОЗ система питания предполагает снижение общей калорийности и ограничение потребления жира до 25–30% общей калорийности рациона.
Физиологическая суточная потребность энергии (в ккал) для женщин/мужчин:
• 18–30 лет:
(0,0621 × массу тела, кг + 2,0357) × 240/(0,0630 × массу тела, кг + 2,8957) × 240,
• 31–60 лет:
(0,0342 × массу тела, кг + 3,5377) × 240/(0,0484 × массу тела, кг + 3,6534) × 240,
• старше 60 лет:
(0,0377 × массу тела, кг + 2,7545) × 240/(0,0491 × массу тела, кг + 2,4587) × 240.
При низком уровне физической активности полученный результат умножают на коэффициент 1,1, умеренном — на 1,3, высоком — на 1,5.
Для снижения избыточной массы тела полученное значение рекомендуется уменьшить на 20%. В случае исходного потребления больным более 3000 ккал в сутки проводится постепенное снижение калорийности суточного рациона на 300–500 ккал в неделю до достижения рассчитанной индивидуальной нормы суточного потребления калорий. Не рекомендуется сокращение калорийности суточного рациона у женщин менее 1200 ккал, а у мужчин — менее 1500 ккал в сутки.
Упрощенная методика расчета энергоемкости суточного рациона: 22 ккал на 1 кг массы тела. Рекомендуется частое (4-5 раз) дробное питание — 3 основных и 1-2 дополнительных приема пищи. Последний прием пищи необходимо осуществлять за 4 часа до отхода ко сну, при этом калорийность ужина не должна превышать 20% общей суточной нормы калорий. Необходимо сбалансировать питание по содержанию белков (15%), жиров (25–30%) и углеводов (55–60%).
Обязательной составляющей лечения ожирения является увеличение физической нагрузки. Предусмотрено включение аэробных физических упражнений (быстрая ходьба, легкий бег) как для снижения массы тела, так и для его дальнейшего поддержания. Всем больным рекомендуется выполнять упражнения не менее 40 минут в день, 5 раз в неделю, пульс во время нагрузки должен быть 100–120 ударов в минуту, при появлении одышки темп упражнения необходимо замедлить.
Медикаментозное лечение
Показано при неэффективности немедикаментозных методов лечения, либо снижении массы тела менее чем на 5% в течение трех месяцев лечения. Лекарственные средства, снижающие массу тела, не назначают беременным и в период лактации, детям и больным старше 65 лет. Наиболее распространенными препаратами являются сибутрамин и орлистат.
Орлистат назначают по 1 капсуле 3 раз в день, с основными приемами пищи. Длительность приема — более 3 мес. Доказана безопасность применения в течение 4 лет.
Сибутрамин (запрещен в США и ряде Европейских стран) принимают по 1 капсуле в первой половине дня. Длительность приема — не менее трех месяцев. Безопасность применения доказана в течение 2 лет. [19]
Однако, несмотря на проведенное лечение, консервативная терапия, включающая немедикаментозные и медикаментозные методы лечения, не может гарантировать долгосрочного снижения массы тела. В среднем только 10% больных с ожирением достигают целевых уровней показателей метаболизма и могут сохранить полученный результат более 24 мес. Существует четкая корреляционная связь между степенью ожирения и возможностью достичь целевого уровня метаболических показателей. Так, при ожирении 1 степени, 32,5% населения могут достичь и сохранить целевые уровни обмена веществ в течение 24 мес., при ИМТ более 50 кг/м 2 этот показатель без применения хирургических методик равен 0,5-0,7%.
Хирургическое лечение
Хирургическое лечение ожирения является единственной мерой, доказавшей свою эффективность в снижении избыточной массы тела у больных морбидным ожирением на длительный промежуток времени (более 15 лет). Такое снижение массы тела хорошо сочетается с прекрасным положительным эффектом в лечении различного рода метаболических нарушений и в частности сахарного диабета 2 типа.
В последнее десятилетие количество выполняемых бариатрических операций увеличилось в разы. Это в первую очередь связано с увеличением числа больных, страдающих ожирением, с другой стороны, хирургические методы лечения ожирения нашли свое признание среди врачей нехирургического профиля. Бариатрическая/метаболическая хирургия с недавних пор входит в национальные клинические рекомендации по лечению сахарного диабета 2 типа. Хирургические методы лечения эффективны, позволяют добиться программированной потери избыточной массы тела и стойкой ремиссии сопутствующих коморбидных заболеваний.
Наиболее популярными методами в бариатрической/метаболической хирургии являются:
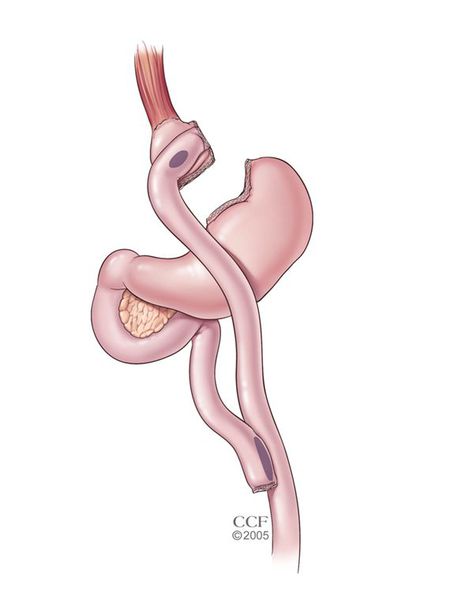
- лапароскопическое гастрошунтирование по Ру
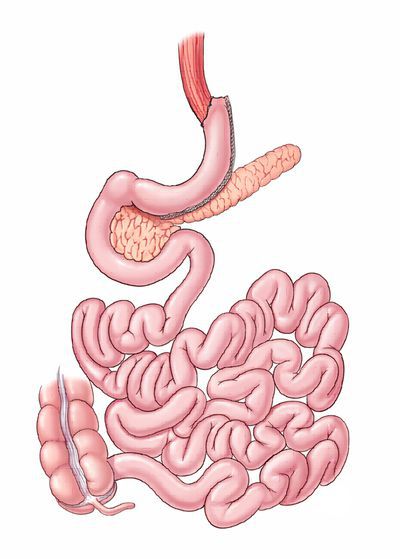
- продольная резекция желудка
- бандажирование желудка