Острый парапроктит - симптомы, диагностика, лечение | клиника МедЦентрСервис в Киеве, Печерск | МедЦентрСервис
Парапроктит
Развитие заболевания сопровождается гнойными выделениями и болезненными ощущения в области анального отверстия.
Парапроктит – достаточно распространенное заболевание в проктологии. Данное заболевание характеризуется высокой опасностью для жизни, при некоторых формах заболевания смертность может достигать 60%.
Выделяют острый (впервые возникший)и хронический парапроктит (развивается как результат недолеченного острого парапроктита).
Причинами возникновения острого парапроктита могут стать несоблюдение правил личной гигиены, травматические манипуляции в области анального канала, наличие заболеваний заднего прохода (анальные трещины, геморрой). Кроме того, ключевым явлением в развитии парапроктота является снижение иммунитета.
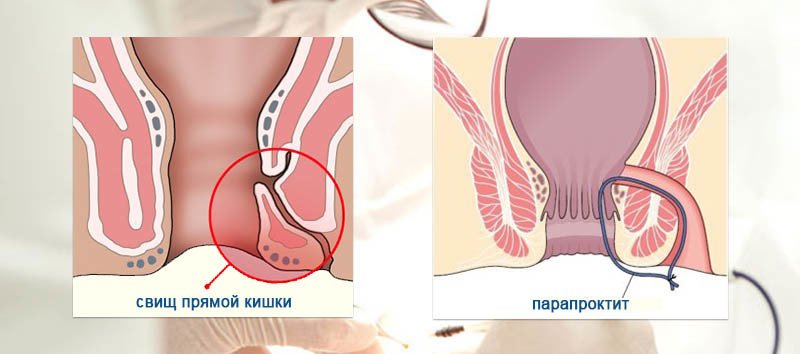
Через железы, расположенные в области заднего прохода, инфекция из просвета прямой кишки проникает в окружающие ткани. Развивается острое воспаление, формируется гнойник.
В зависимости от иммунитета человека размеры и расположение гнойника могут быть различными. Гнойник может находиться как непосредственно под кожей промежности, так и глубоко между мышцами промежности и ягодиц.
Заболевание начинается внезапно. Появляются слабость, недомогание, повышение температуры тела и озноб, боль в области прямой кишки и промежности.
В области заднего прохода заметно ограниченное покраснение, отечность и болезненность при ощупывании.
При отсутствии лечения в течение нескольких дней нарастает температура, боли усиливаются, отмечаются задержка стула и мочи.
При появлении первых признаков заболевания или дискомфорта в области заднего прохода необходимо срочно обратиться к хирургу или проктологу.
Диагностика
Выявляют заболевание при осмотре и пальцевом исследовании прямой кишки.
Для исключения осложнений острого парапроктита женщинам также необходимо проконсультироваться у гинеколога, а мужчинам - у уролога.
Лечение
Лечение острого парапроктита только хирургическое. Операция должна быть выполнена сразу после постановки диагноза. Операция проводится под наркозом.
Целью операции является вскрытие гнойника (абсцесса) и удаление гноя. После операции проводят перевязки, назначают антибиотики, витамины, средства, повышающие иммунитет. Такая операция может быть проведена в любом хирургическом стационаре.
Однако вскрытие гнойника не является радикальной операцией: после нее, как правило, возникают повторные нагноения (формируется хронический парапроктит). Причина такого явления в сохранении воспалительного канала (свища) между прямой кишкой и окружающими тканями.
Для полного излечения необходима повторная операция, выполненная в специализированном проктологическом стационаре. В результате такой операции связь между полостью кишки и гнойника ликвидируется. Она называется радикальной, т.к. приводит к полному излечению.
Выполнение радикальной операции сразу после установления диагноза острого парапроктита зачастую не приводит к успеху, так как велика вероятность травмы заднего прохода и развития недержания кала.
Тем не менее радикальная операция, выполненная после заживления гнойника, обеспечивает полное излечение болезни.
При несвоевременном хирургическом лечении острого парапроктита возможно развитие осложнений: гнойное разрушение стенки прямой кишки и/или стенки мочеиспускательного канала у мужчин, прорыв гноя во влагалище у женщин. Самым грозным осложнением является прорыв гноя в полость таза, что при поздней постановке диагноза может привести к смерти.
Возбудителем инфекции при парапроктите в большинстве случаев является смешанная микрофлора. Чаще всего обнаруживаются стафилококки и стрептококки в сочетании с кишечной палочкой, протеем. Нередко (особенно в гнойниках пельвиоректального пространства) обнаруживается присутствие бактероидов, пептококков, фузобактерий, относящихся к неспорообразующим анаэробам. Острый парапроктит, обусловленный смешанной микрофлорой, обычно называют простым, банальным. Специфическая инфекция (туберкулез, актиномикоз, клостридии) — достаточно редкое явление( 1—2%).
В 40—60-е годы XX в. существовало мнение, что проводя лечение парапроктита, особенно хронического, нужно обязательно исключить туберкулезную инфекцию. По мере накопления знаний по этиологии и патогенезу парапроктита этот вопрос был пересмотрен. Полностью исключить роль туберкулезной палочки в развитии воспалительного процесса в параректальной клетчатке, конечно, нельзя. Отмечены случаи острого парапроктита на фоне генерализованного туберкулезного процесса в легких и кишечнике, когда деструкция π€тенки кишки приводит к инфицированию клетчатки кишечной микрофлорой. В настоящее время наблюдается резкий скачок заболеваемости туберкулезом, так что следует помнить об этой инфекции и проводить обследование каждого больного в том объеме, который позволит исключить специфический процесс.
При парапроктите чаще всего присутствуют все признаки острого воспаления: боль, отек, гиперемия, гной. Если парапроктит вызван ассоциацией микроорганизмов, но главную роль при этом играют неспорообразующие анаэробы, возникает гнилостный парапроктит, при котором поражается клетчатка на большом протяжении, но может развиться и настоящий неклостридиальный анаэробный парапроктит с поражением не только клетчатки, но и фасций и мышц. Такие парапроктиты характеризуются быстрым распространением процесса с выраженной отечностью тканей, некрозом, вместо гноя выделяется зловонная жидкость с детритом. Лечение парапроктита в этом случае требует незамедлительных действий. Иногда парапроктит вызывается клостридиями — возбудителями газовой гангрены.
Значение вирусов, хламидий, гарднерелл, микоплазмы и пр. при остром парапроктите изучено недостаточно, но, учитывая довольно большую распространенность этих инфекций и отрицательное влияние их на иммунитет, можно предположить, что они играют не последнюю роль в развитии парапроктита.
Предрасполагающими факторами возникновения гнойного процесса в параректальной клетчатке являются: ослабление местного и гуморального иммунитета при истощении, алкоголизме, вследствие острой или хронической инфекции (ангина, грипп, сепсис), сосудистые изменения при сахарном диабете, атеросклерозе, функциональные нарушения (запор, понос), наличие геморроя, трещин заднего прохода, криптита и др.